Микробы, связанные с астмой - Asthma-related microbes - Wikipedia
Хронический Микоплазма пневмония и Хламидиоз пневмония инфекции связаны с началом и обострением астма.[1] Эти микробные инфекции приводят к хроническим заболеваниям нижних дыхательных путей. воспаление, нарушение мукоцилиарного клиренса, увеличение слизистой и, в конечном итоге, астма. Кроме того, дети, которые в раннем возрасте переболели тяжелыми вирусными респираторными инфекциями, имеют высокую вероятность заболеть астмой позже в детстве. Эти респираторные респираторные инфекции в основном вызваны: респираторно-синцитиальный вирус (RSV) и человек риновирус (ВСР). Хотя инфекции RSV повышают риск астмы в раннем детстве, связь между астмой и RSV уменьшается с возрастом. ВСР, с другой стороны, является важной причиной бронхиолит и тесно связан с развитием астмы. У детей и взрослых с установленной астмой вирусная инфекции верхних дыхательных путей (URI), особенно инфекции ВСР, могут вызывать обострения астмы. Таким образом, Chlamydia pneumoniae, Mycoplasma pneumoniae а риновирусы человека - это микробы, которые играют важную роль в неатопической астме.[1]
Астма
Согласно Герцену (2002), общей характеристикой пациентов с астмой является наличие эпителиальных клеток, которые реагируют на повреждение, увеличивая способность продуцировать провоспалительные и профиброгенные цитокины, вместо восстановления поврежденного эпителиального слоя.[2] В результате воспаление и связанный с ним процесс заживления приводят к образованию рубцов и ремоделированию тканей, что является симптомом, который можно обнаружить почти у всех пациентов, страдающих астмой. Таким образом, астма представляет собой хроническое воспалительное заболевание дыхательных путей. Астма делится на две подгруппы: атопическую (внешнюю) и неатопическую (внутреннюю). Атопическая подгруппа тесно связана с семейным анамнезом заболевания, тогда как неатопическая подгруппа возникает во взрослом возрасте и не является наследственной. Известно, что неатопическая астма имеет более тяжелое клиническое течение, чем атопическая астма. Неатопическая астма может быть вызвана хроническими вирусными, бактериальными инфекциями или колонизацией патогенными бактериями.[2]
Ассоциированные микроорганизмы
Chlamydophila pneumoniae
Общие описания
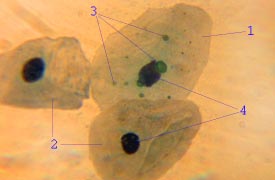
Chlamydophila pneumoniae, ранее известный как Chlamydia pneumoniae, это бактерия, которая принадлежит к типу Chlamydiae, отряду Chlamydiales и роду Хламидофила.[3] Он палочковидный и грамотрицательный.[3] Он имеет характерное элементарное тело грушевидной формы (ЭТ), окруженное периплазматическим пространством, что делает его морфологически отличным от круглых БТ C. trachomatis и С. psittaci.[4] C. pneumoniae неподвижен и использует аэробное дыхание. Как облигатная внутриклеточная бактерия, C. pneumoniae является паразитическим и мезофильным.[4]
Биологические взаимодействия с хозяином
C. pneumoniae способен расти в моноцитах, макрофагах, эндотелиальных и гладкомышечных клетках.[2] Он реплицируется в цитоплазме клетки-хозяина. Из-за того, что у него нет способности синтезировать собственный АТФ, он полностью зависит от энергии, производимой их хозяином.[2][5] Повторное заражение хозяина C. pneumoniae распространено, потому что иммунитет к памяти, вызванный C. pneumoniae недолговечен и частичен.[2] Кроме того, C. pneumoniae Инфекция, как правило, сохраняется из-за дефицита IFN-γ, пенициллина и питательных веществ.[6] Эти недостатки мешают C.pneumoniae от завершения их нормального цикла развития, ведущего к формированию аберрантных, неинфекционных C. pneumoniae которые сохраняются в человеческом хозяине.[6] Инфекция C. pneumonia может быть не только стойкой и хронической, но также иметь необратимые повреждения тканей и процессы рубцевания.[2] которые являются симптомами у больных астмой. Заражение C. pneumoniae вызывает как гуморальный, так и клеточно-опосредованный иммунный ответ.[2] Среди этих двух иммунных ответов клеточно-опосредованный иммунный ответ, который, в частности, включает CD8 + Т-клетки, имеет решающее значение для искоренения C. pneumoniae, в то время как гуморальный иммунный ответ оказался довольно неэффективным для защиты от инфекции C. pneumonia.[2] Фактически, CD8 + Т-клетки настолько важны, что, если они отсутствуют в организме хозяина, инфекция C. pneumonia будет быстро прогрессировать. Хотя клеточно-опосредованный иммунный ответ отвечает за клиренс C. pneumoniae, этот ответ может быть вредным для хозяина, потому что он способствует развитию воспаления, которое может привести к астме.[2]
Роли при астме
Существует сильная ассоциация C. pneumoniae с давней астмой среди неатопической астмы по сравнению с атопической астмой.[2] Фактически, тяжесть астмы может быть определена по повышенным титрам до C. pneumoniae, но не другим потенциальным патогенам, таким как Mycoplasma pneumoniae, аденовирус, грипп A и B или вирус парагриппа.[2] Предполагается, что C. pneumoniae связан с астмой, потому что C. pneumoniae было обнаружено, что он вызывает цилиостаз в эпителиальных клетках бронхов.[2] Между тем, сероэпидемиологические данные также свидетельствуют о том, что C. pneumoniae играет роль в астме, усиливая воспаление и провоцируя болезненный процесс.[2] Ассоциация C. pneumoniae и астма начинается с C. pneumoniae продуцируют белки теплового шока массой 60 кДа, которые обеспечивают длительную антигенную стимуляцию.[2] Этот конкретный белок теплового шока известен как член семейства стрессовых белков hsp60, который можно найти как у эукариот, так и у прокариот. Производство hsp60 остается неизменным, даже если C. pneumoniae находится в спящем состоянии и не реплицируется, так как hsp60 служит защитным антигеном.[2] Его антигенная стимуляция сильно усиливает хроническое воспаление за счет увеличения выработки провоспалительных цитокинов, фактора некроза опухоли (TNF) -α, интерлейкина (IL) -1β, IL-6 и IFN-γ инфицированными клетками, что в конечном итоге приводит к иммунопатологическому повреждению тканей и рубцевание астматических легких.[2] Кроме того, заражение C. пневмония также индуцирует сывороточные иммуноглобулины M (IgM), IgA и IgG, которые связаны с хронической астмой.[4]
Mycoplasma pneumoniae
Общие описания
M. pneumoniae представляет собой бактерию, которая принадлежит к типу Firmicutes, классу Mollicutes, отряду Mycoplasmatales и семейству Mycoplasmataceae.[7] Он либо нитевидный, либо сферический. Отдельные веретеновидные клетки M. pneumoniae имеют длину от 1 до 2 мкм и ширину от 0,1 до 0,2 мкм.[7] M. pneumoniae это подвижная мезофильная бактерия, которая проявляет облигатное аэробное дыхание. Это внеклеточная бактерия, ассоциированная с хозяином, у которой отсутствует клеточная стенка.[8] и не может выжить вне хозяина из-за осмотической нестабильности окружающей среды.
Биологические взаимодействия с хозяином
M. pneumoniae может вызывать инфекции у людей, животных, растений и культур клеток. Это паразитарная бактерия, которая поражает слизистые оболочки верхних и нижних дыхательных путей, включая носоглотку, горло, трахею, бронхи, бронхиолы и альвеолы.[8] Чтобы выжить, M. pneumoniae нуждается в основных питательных веществах и соединениях, таких как аминокислоты, холестерин, предшественники синтеза нуклеиновых кислот и жирные кислоты, полученные из эпителиальных клеток слизистой оболочки хозяина.[7] Его адгезионные белки прикрепляются к эпителиальным клеткам трахеи с помощью сиалогликопротеинов или сиалогликолипидных рецепторов, которые расположены на поверхности его клеток.[7] Это может вызвать повреждение клетки респираторного эпителия после прикрепления. Повреждение эпителиальных клеток хозяина, вызванное M. pneumoniae считается, что адгезия связана с образованием высокореактивных веществ: перекиси водорода (H2О2) и супероксид-радикалы (O2–).[7] M. pneumoniae имеет потенциал для внутриклеточной локализации. Внутриклеточное существование M. pneumoniae может способствовать установлению латентных или хронических состояний, обходить микоплазмоцидные иммунные механизмы, его способность преодолевать барьеры слизистой оболочки и получать доступ к внутренним тканям. Кроме того, слияние мембраны микоплазменной клетки с мембраной хозяина не только приводит к высвобождению различных гидролитических ферментов, продуцируемых микоплазма, но также приводит к встраиванию компонентов микоплазменной мембраны в мембрану клетки-хозяина, процессу, который потенциально может изменять сайты распознавания рецепторов и влиять на индукцию и экспрессию цитокинов.[8] Как утверждают Nisar et al. (2007), М. пневмония может сохраняться в дыхательных путях до нескольких месяцев после выздоровления от острой пневмонии.[9] Фактически, М. пневмония можно культивировать из респираторных выделений даже после лечения пациентов с пневмонией эффективными антибиотиками.[9] Таким образом, инфекция M. pneumonia является хронической и стойкой. Кроме того, Nisar et al. (2007) также добавляет, что инфекция M. pneumonia вызывает структурные аномалии легких, что приводит к снижению скорости выдоха и увеличению гиперчувствительности дыхательных путей у людей, не страдающих астмой.[9]
Роли при астме
Инфекция M. pneumonia в таких случаях вызывает обострение астмы в 3,3–50% случаев.[9] Более того, М. пневмония может также предшествовать развитию астмы, потому что пациенты с острой инфекцией М. пневмонияс последующим развитием астмы, имеют значительное улучшение функции легких и симптомы астмы после того, как им назначили противомикробное лечение против М. пневмония. Высвобождение провоспалительных цитокинов в ответ на инфекцию M. pneumoniae было указано как возможный механизм, приводящий к бронхиальной астме.[8] Это связано с тем, что увеличение выработки цитокинов приводит к продолжающемуся воспалительному ответу в дыхательных путях с последующими негативными эффектами, такими как иммунопатологическое повреждение тканей и рубцевание, как описано в C. пневмонияРоль в отделе астмы. Более того, у пациентов с астмой обнаружено повышенное высвобождение цитокинов типа II, особенно IL4 и IL5, но нормальный или низкий уровень продукции цитокинов типа I. Точно так же инфекция M. pneumoniae способствует ответу Т-хелперов 2 типа, поэтому M pneumoniae-положительные пациенты с астмой имеют повышенную экспрессию в дыхательных путях фактора некроза опухоли a, IL4 и IL5. Преобладающее заболевание дыхательных путей Т-хелперов 2 типа, вызванное инфекцией M. pneumonia, может приводить к гиперчувствительности, связанной с IgE, и к функции эозинофилов, что приводит к развитию астмы.[9] Также существует вероятность того, что инфекция M. pneumoniae может разрушить клетки слизистой оболочки дыхательных путей и способствовать проникновению антигенов в слизистую оболочку.[9] Исследование, проведенное Laitinen et al. (1976) предполагают, что инфекция M. pneumoniae оголяет эпителиальную поверхность и обнажает раздражающие рецепторы.[10] Более того, M. pneumoniae вызывает активацию тучных клеток путем высвобождения серотонина и гексозаминидазы.[8] Производя антиген, М. пневмония способен инициировать ответ антител. Его антиген взаимодействует с IgE, который прикрепляется к тучным клеткам, что приводит к стимуляции высвобождения гистамина с последующей обструкцией дыхательных путей.[9]
Риновирусы человека (ВСР)
Общие описания
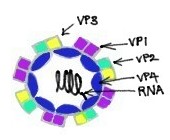
Известно, что риновирусы являются наиболее важными вирусами простуды.[11] Они представляют собой вирусы с положительной цепью оцРНК без стадии ДНК и относятся к семейству Picornaviridae.[11] Риновирусы имеют небольшие размеры, около 30 нм, и не содержат оболочки.[11] Их икосаэдрические капсиды содержат 4 белка: VP1, VP2, VP3 и VP4. VP1, VP2 и VP3 расположены на поверхности капсида и отвечают за антигенное разнообразие риновирусов.[11] Напротив, VP4 расположен внутри вируса, и его функция заключается в закреплении ядра РНК на вирусном капсиде.[12] Обладая общими с энтеровирусами основными свойствами, такими как размер, форма, состав нуклеиновых кислот и устойчивость к эфиру, риновирусы отличаются от энтеровирусов большей плавучестью и чувствительностью к инактивации, если они подвергаются воздействию кислой среды.[11] Тем не менее, у них есть общий предок с энтеровирусами.[11]
Биологические взаимодействия с хозяином
Оптимальная температура для репликации риновируса - 33-35 ° C, что соответствует температуре слизистой оболочки носа. При 37 ° C скорость репликации вируса падает до 10-50% от оптимальной.[11] Это может быть основной причиной того, что риновирусы могут лучше размножаться в носовых проходах и верхнем трахеобронхиальном дереве, чем в нижних дыхательных путях.[13] Большинство серотипов риновирусов связываются с молекулой межклеточной адгезии (ICAM), тогда как примерно 10% серотипов связываются с рецептором липопротеинов низкой плотности.[13] Обычно риновирусы заражают небольшие скопления клеток в эпителиальном слое с небольшой клеточной цитотоксичностью.[13] Хотя в инфицированном носовом эпителии показано увеличение количества полиморфноядерных нейтрофилов, инфекция вызывает незначительное повреждение слизистой оболочки или его отсутствие.[12] Тем не менее, риновирусная инфекция приводит к симптомам простуды, которая в первую очередь является заболеванием верхних дыхательных путей.[12] Рецепторы риновирусов нечувствительны к нейраминидазе, но чувствительны к протеолитическим ферментам.[11]
Роли при астме
У астматиков в возрасте от 9 до 11 лет от 80% до 85% обострений астмы, которые были связаны со снижением пиковой скорости выдоха и хрипами, были вызваны вирусными инфекциями верхних дыхательных путей (URI). Высокие показатели приступов астмы, вызванных риновирусной инфекцией, также встречаются у взрослых.[12] Оказалось, что риновирусы способны индуцировать выработку провоспалительных цитокинов эпителиальными клетками, что приводит к гиперчувствительности дыхательных путей, нейрогенным воспалительным реакциям, слизистой секреции, привлечению и активации воспалительных клеток и утечке плазмы. В подтверждение этого утверждения, астматики, инфицированные риновирусом, продемонстрировали увеличение гиперчувствительности дыхательных путей, обструкции дыхательных путей и воспаления. Точно так же риновирусная инфекция вызвала у субъектов с аллергическим ринитом, но без астмы в анамнезе значительно повышенную гиперреактивность дыхательных путей, а также значительно увеличили частоту поздних астматических реакций. Это показывает, что риновирус не только вызывает гиперреактивность дыхательных путей, но и способствует возникновению неатопической астмы.[12] Кроме того, риновирусная инфекция также способствует рекрутированию эозинофилов в сегменты дыхательных путей после провокации антигенами и, таким образом, усиливает воспалительную реакцию дыхательных путей на антигены, что приводит к развитию астмы.
Рекомендации
- ^ а б Guilbert, T.W; Денлингер, Л.С. (2010). «Роль инфекции в развитии и обострении астмы». Эксперт Преподобный Респир. Med. 4 (1): 71–83. Дои:10.1586 / ers.09.60. ЧВК 2840256. PMID 20305826.
- ^ а б c d е ж грамм час я j k л м п о п Герцен, Л. (2002). «Роль стойкой инфекции в контроле над тяжестью астмы: основное внимание уделяется Chlamydia pneumoniae». Европейский респираторный журнал. 19: 546–556. Дои:10.1183/09031936.02.00254402.
- ^ а б Coombes, Brain K (2002). «Взаимодействие клеток и молекулярных хозяев-патогенов во время инфекции Chlamydia Pneumoniae». Диссертации и диссертации в открытом доступе. Документ 1391.
- ^ а б c Kou, C.C; Jackson, L.A .; Campbell, L.A .; Грейстон, Дж. Т. (1995). «Chlamydia pneumoniae». Обзоры клинической микробиологии. 8 (4): 451–461.
- ^ Ларсен, Р., Польяно, К. «Chlamydophila pneumoniae». Вики Сообщества. Получено 24 октября 2012.
- ^ а б Битти, WL; Моррисон, РП .; Бирн, Г. (1994). «Стойкие хламидии: от культуры клеток к парадигме хламидийного патогенеза». Микробиологические обзоры. 58: 686–699. ЧВК 372987. PMID 7854252.
- ^ а б c d е Пастернак, Ю. «Mycoplasma pneumoniae». Вики Сообщества. Получено 24 октября 2012.
- ^ а б c d е Waites, K.B .; Токингтон, Д. (2004). «Mycoplasma pneumoniae и ее роль в качестве патогена человека». Обзоры клинической микробиологии: 697–728.
- ^ а б c d е ж грамм Nisar, N .; Guleria, R .; Kuma, S. r .; Chawla, T. C .; Бисвас, Н. Р. (2007). «Mycoplasma pneumoniae и ее роль при астме». Последипломный медицинский журнал. 83: 100–104. Дои:10.1136 / pgmj.2006.049023. ЧВК 2805928. PMID 17308212.
- ^ Laitinen, LA; Елкин, РБ .; Jacobs, L .; и другие. (1976). «Изменение реактивности бронхов после введения живого аттенуированного вируса гриппа». Являюсь. Rev. Respir. Dis.: 194–198.
- ^ а б c d е ж грамм час Джек Меррит Гвалтни, Дж. (1975). «Медицинские обзоры риновирусов». Йельский журнал биологии и медицины: 17–45.
- ^ а б c d е Фридлендер, С. Л. (2005). «Роль риновируса в обострениях астмы». J. Allergy Clin. Иммунол. 116 (2): 267–273. Дои:10.1016 / j.jaci.2005.06.003.
- ^ а б c «Риновирус». Вики Сообщества. Получено 25 октября 2012.
