УЗИ почек - Renal ultrasonography
| УЗИ почек | |
|---|---|
 Допплерография (УЗИ) нормальной взрослой почки с оценкой систолической скорости (Vs), диастолической скорости (Vd), времени ускорения (AoAT), систолического ускорения (Ao Accel) и резистивный индекс (RI). Красный и синий цвета в цветовом поле представляют поток к датчику и от него соответственно. Спектрограмма под изображением в B-режиме показывает скорость потока (м / с) в зависимости от времени (с), полученного в пределах диапазона. Маленькие мигающие значки на спектрограмме означают начало измерения расхода.[1] | |
| Цель | ультразвуковое исследование почек |
УЗИ почек (Почечный УЗИ) - это проверка одного или обоих почки с помощью медицинский ультразвук.
Ультрасонография почек имеет важное значение для диагностики и лечения заболеваний почек. Почки легко исследуются, и большинство патологических изменений почек различимы с помощью УЗИ. УЗИ - доступная, универсальная недорогая и быстрая помощь для принятия решений пациентами с почечными симптомами и в качестве руководства при вмешательстве почек.[1]
УЗИ почек (УЗИ) - это обычное обследование, которое проводится десятилетиями. С помощью Визуализация в B-режиме оценка анатомии почек выполняется легко, а УЗИ часто используется в качестве визуального ориентира при вмешательствах на почках. Кроме того, были введены новые применения в УЗИ почек, включая ультразвуковое исследование с контрастным усилением (CEUS), эластографию и визуализацию слияния. Тем не менее, УЗИ почек имеет определенные ограничения, и другие методы, такие как КТ и МРТ, всегда следует рассматривать как дополнительные методы визуализации при оценке заболевания почек.[1]
Техника
Ультразвуковое исследование почек не требует какой-либо подготовки пациента и обычно проводится в положении пациента на спине. Почки исследуют в продольной и поперечной плоскостях сканирования с расположением преобразователя сбоку. Когда инсонация почек перекрывается кишечным воздухом, положение для сканирования в положении лежа на спине совмещается с положением в боковом положении в положении лежа, при этом датчик перемещается дорсально. Предпочтительно, исследование начинается в продольной плоскости сканирования, параллельной большому диаметру почки, поскольку почку легче различить.[1]
У взрослого пациента используется датчик с изогнутой решеткой с центральными частотами 3–6 МГц, в то время как педиатрический пациент должен обследоваться с помощью датчика с линейной решеткой с более высокими центральными частотами. Артефакты нижних ребер всегда затеняют верхние полюсы почек. Однако можно исследовать всю почку во время нормального дыхания или задержки дыхания, поскольку почка будет следовать за диафрагмой и соответственно менять положение.[1]
Находки в нормальной почке
В продольной плоскости сканирования почка имеет характерную овальную форму фасоли. Правая почка часто находится каудальнее и тоньше левой, у которой может быть так называемый горб верблюда из-за близости к селезенке. Почка окружена капсулой, отделяющей почку от эхогенного периренального жира, которая выглядит как тонкая линейная структура.[1]
Почка делится на паренхиму и почечный синус. Почечный синус гиперэхогенен и состоит из чашечек, почечной лоханки, жира и крупных внутрипочечных сосудов. В нормальной почке система сбора мочи в почечном синусе не видна, но она создает гетероэхогенный вид с включенным жиром и сосудами. Паренхима более гипоэхогенная и однородная и делится на внешнюю кору, а также на самые внутренние и несколько менее эхогенные мозговые пирамиды. Между пирамидами расположены корковые складки, называемые столбиками Бертина (рис. 1). У педиатрических пациентов легче отличить гипоэхогенные мозговые пирамиды от более эхогенной периферической зоны коры в ободке паренхимы, а также столбцов Бертина (рис. 2).[1]

Длина взрослой почки обычно составляет 10–12 см, а правая почка часто немного длиннее левой. Размер почек взрослого человека варьируется из-за корреляции с ростом и возрастом; однако доступны нормограммы для детского размера почек.[1]
Толщина кортикального слоя должна оцениваться от основания пирамиды и обычно составляет 7–10 мм. Если пирамиды трудно различить, вместо этого можно измерить толщину паренхимы, которая должна составлять 15–20 мм (рис. 3). Эхогенность коры головного мозга снижается с возрастом и менее эхогена, чем печень и селезенка на той же глубине или равна им у лиц старше шести месяцев. У новорожденных и детей в возрасте до шести месяцев кора более эхогенная, чем печень и селезенка, если сравнивать их на той же глубине.[1]
Допплерография почки широко используется, а сосуды легко визуализируются методом цветного допплера для оценки перфузии. Применяя спектральный допплер к почечной артерии и выбранным межлобулярным артериям, можно оценить пиковые систолические скорости, резистивный индекс и кривые ускорения (Рисунок 4) (например, пиковая систолическая скорость почечной артерии выше 180 см / с является предиктором почечной артерии стеноз более 60%, а индекс резистентности, рассчитываемый на основе пиковой систолической и конечной систолической скорости, выше 0,70 указывает на аномальное реноваскулярное сопротивление).[1]

Рисунок 2. Нормальная детская почка. * Колонна Бертина; ** пирамида; *** кора; **** синус.[1]

Рисунок 3. Размеры почек. L = длина. P = толщина паренхимы. C = толщина кортикального слоя.[1]
Кистозные почечные образования
Образования рассматриваются как нарушение нормальной почечной архитектуры. Большинство почечных образований являются простыми корковыми. кисты почек с круглым внешним видом и гладкой тонкой капсулой, содержащей безэховую жидкость. Заболеваемость увеличивается с возрастом, так как не менее 50% людей старше 50 имеют простую кисту в одной из почек. Кисты вызывают увеличение заднего отдела в результате уменьшения ослабления ультразвука в жидкости кисты (рис. 5). Простая киста - это доброкачественное образование, которое не требует дальнейшего обследования.[1]
Сложные кисты могут иметь мембраны, разделяющие наполненный жидкостью центр с внутренними отголосками, кальцификациями или неравномерными утолщенными стенками. Сложная киста может быть дополнительно оценена с помощью ультразвуковой допплерографии, а для классификации по Босняку и последующего наблюдения сложных кист либо УЗИ с контрастным усилением (CEUS) или контрастная КТ используется (рисунок 6). В Боснийская классификация делится на четыре группы: от I, соответствующей простой кисте, до IV, соответствующей кисте с твердыми частями и 85–100% риску злокачественного новообразования.[1]При поликистозе почек наблюдаются множественные кисты разного размера, тесно контактирующие друг с другом, заполняющие практически всю область почек. На поздних стадиях этого заболевания почки увеличиваются в размерах без кортикомедуллярной дифференцировки (рис. 7).[1]
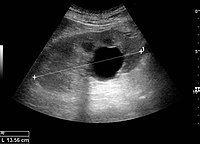
Рисунок 5. Простой киста почек с задним увеличением почки взрослого человека. Измерение длины почек на ультразвуковом изображении показано знаком «+» и пунктирной линией.[1]

Рисунок 6. Сложная киста с утолщенными стенками и оболочками в нижнем полюсе почки взрослого человека. Измерения длины почек и сложной кисты на ультразвуковом изображении проиллюстрированы знаком «+» и пунктирными линиями.[1]

Рисунок 7. Запущенный поликистоз почек с множественными кистами.[1]
Твердые почечные образования
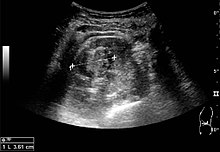

А твердая почечная масса появляется при обследовании в США с внутренним эхом, без четко очерченных гладких стенок кисты, часто с доплеровским сигналом, и часто является злокачественным или имеет высокий потенциал злокачественности. Наиболее распространенной злокачественной опухолью паренхимы почек является почечно-клеточная карцинома (ПКР), на которую приходится 86% злокачественных новообразований в почках. ПКР обычно изоэхогенны и локализуются периферически в паренхиме, но могут быть как гипо-, так и гиперэхогенными и обнаруживаются в центре в продолговатом мозге или синусе. Поражения могут быть мультифокальными и иметь кистозные элементы из-за некроза, кальцификатов и быть мультифокальными (Рисунок 8 и Рисунок 9). ПКР ассоциирован с болезнью фон Гиппеля – Линдау и туберозным склерозом, и УЗИ рекомендовано в качестве инструмента для оценки и последующего наблюдения за опухолями почек у этих пациентов.[1]
Однако УЗИ не является основным методом оценки солидных опухолей почки, а КТ - методом выбора. Тем не менее, геморрагические кисты могут напоминать ПКР на КТ, но их легко отличить с помощью ультразвуковой допплерографии. При ПКР допплеровское УЗИ часто показывает сосуды с высокой скоростью, вызванные неоваскуляризацией и артериовенозным шунтированием. Некоторые ПКР гиповаскулярны и не различимы при допплеровском УЗИ. Следовательно, опухоли почек без допплеровского сигнала, которые не являются очевидными простыми кистами при УЗИ и КТ, должны быть дополнительно исследованы с помощью CEUS, поскольку CEUS более чувствителен, чем допплеровское УЗИ и КТ для обнаружения гиповаскулярных опухолей.[1]
Другие злокачественные опухоли в почках - это переходно-клеточная карцинома и плоскоклеточная карцинома, которые возникают из уротелия и обнаруживаются в почечном синусе, а также аденокарцинома, лимфома и метастазы, которые могут быть обнаружены в любом месте почки (рис. 10).[1]
Доброкачественные солидные опухоли почки - это онкоцитома и ангиомиофиброма. Онкоцитома выглядит по-разному при ультразвуковом исследовании, но может иметь центральный рубец или кальциноз в качестве отличительного признака. Ангиомиофиброма часто встречается у больных туберозным склерозом. Они состоят из жира, гладкой мышечной ткани и сосудистых элементов. Эхогенность определяется составом этих элементов, но поражение часто бывает гиперэхогенным (Рисунок 11 и Рисунок 12).[1]
Доброкачественные опухоли трудно отделить от злокачественных с помощью УЗИ. Таким образом, твердые образования почек, обнаруженные при УЗИ, трудно классифицировать, и их необходимо дополнительно исследовать с помощью КТ. В особых случаях кистозных или солидных почечных образований перед принятием решения о хирургическом вмешательстве выполняется дополнительная биопсия или дренаж под УЗ-контролем для определения гистологического типа опухоли.[1]
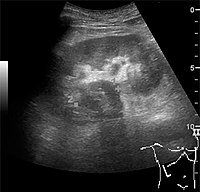
Рис. 10. Твердая опухоль в почечном синусе, видимая как гипоэхогенная масса, позже обнаруженная как лимфома. Цифры "1" и "2" на американском изображении являются контрольными точками, используемыми для КТ-слияния (не показаны).[1]

Рисунок 11. Ангиомиолипома рассматривается как гиперэхогенное образование в верхнем полюсе почки взрослого человека.[1]

Рис. 12. Пациент с туберозным склерозом и множественными ангиомиолипомами почек. Измерение длины почек на ультразвуковом изображении показано знаком «+» и пунктирной линией.[1]
Гидронефроз
Одним из основных показаний для направления на УЗИ почек является оценка мочевыводящей системы. Расширение мочевыводящей системы обычно связано с обструкцией мочевыводящих путей и может включать таз, чашечки и мочеточник. Гидронефроз рассматривается как безэховое заполненное жидкостью взаимосвязанное пространство с усилением в пределах почечного синуса, и обычно расширенный таз можно отличить от расширенных чашечек.[1]

Несколько условий могут привести к обструкции мочевыводящих путей. И у взрослых, и у детей образования, такие как абсцессы и опухоли, могут сдавливать мочеточник. У детей гидронефроз может быть вызван обструкцией лоханочно-мочеточникового перехода, эктопическим введением мочеточника, первичным мегауретером и задним уретральным клапаном (рис. 13). В последнем случае поражаются обе почки. У взрослых гидронефроз может быть вызван мочекаменной болезнью, закупоркой выходного отверстия почечной лоханки или мочеточника и сдавлением мочеточника, например, беременностью или забрюшинным фиброзом. Мочекаменная болезнь - самая частая причина гидронефроза у взрослых пациентов, его частота составляет 10–15%.[1]

В нормальных условиях мочеточник при УЗИ не виден. Однако, например, при обструкции мочевыводящих путей и пузырно-мочеточниковом рефлюксе с расширением мочеточника можно оценить проксимальную часть в продолжении почечной лоханки, а также дистальную часть около устья (рис. 14).[1]
Гидронефроз обычно классифицируется визуально и может быть разделен на пять категорий, от небольшого расширения почечной лоханки до конечной стадии гидронефроза с истончением кортикального слоя (рис. 15). Оценка гидронефроза может также включать измерения чашечек на уровне шеи в продольной плоскости сканирования, расширенной почечной лоханки в поперечной плоскости сканирования и толщины коры, как объяснялось ранее (Рисунок 16 и Рисунок 17).[1]
Если жидкость в расширенной собирающей системе имеет эхо, пионефроз следует исключить с помощью клинического осмотра, анализа крови и, в особых случаях, пункции или дренирования. Гидронефроз также может быть вызван необструктивными состояниями, такими как быстрый диурез у пациентов, принимающих диуретики, у беременных женщин и у детей с пузырно-мочеточниковым рефлюксом.[1]

Рис. 15. Конечная стадия гидронефроза с истончением кортикального слоя. Измерение дилатации таза на УЗИ показано знаком «+» и пунктирной линией.[1]

Рисунок 16. Гидронефроз с расширенным анэхогенным тазом и чашечками вместе с корковой атрофией. Ширина чашечки измеряется на УЗ-изображении в плоскости продольного сканирования и обозначается знаком «+» и пунктирной линией.[1]

Рисунок 17. Тот же пациент, что и на рисунке 16, с измерением дилатации таза в поперечной плоскости сканирования, проиллюстрированный на УЗИ изображением знаком «+» и пунктирной линией.[1]
Почечнокаменная болезнь
Несмотря на то, что УЗИ имеет более низкую чувствительность и специфичность, чем КТ для обнаружения камни в почках (мочекаменная болезнь), УЗИ, если доступно, рекомендуется в качестве начального метода визуализации у пациентов с почечной коликой и подозрением на мочекаменную болезнь. УЗИ не сопряжено с риском облучения, воспроизводимо и недорого, и результаты не сильно отличаются для пациентов с подозрением на мочекаменную болезнь, проходящих первичное УЗИ, по сравнению с пациентами, проходящими первичное КТ.[1]

При УЗИ можно дифференцировать более крупные камни (> 5–7 мм) в почках, то есть в чашечках, лоханке и пиелоуретерическом соединении, особенно в случаях с сопутствующим гидронефрозом (Рисунок 18 и Рисунок 19). Видны гиперэхогенные камни с сопутствующим затемнением сзади. Дополнительные мерцающие артефакты под камнем часто можно увидеть с помощью УЗИ Допплера. Большие камни, заполняющие всю систему сбора, называются коралловыми камнями или оленьими рогами, и их легко визуализировать с помощью УЗИ (рис. 20). Камни в мочеточниках обычно не визуализируются при УЗИ из-за наполненного воздухом кишечника, закрывающего окно озвучивания. Однако камни мочеточника возле устья можно визуализировать с помощью сканирования над мочевым пузырем. Исследование отверстий мочеточников и выделение мочи в мочевой пузырь можно выполнить, исследуя мочеточниковые каналы в мочевом пузыре с помощью цветного ультразвукового допплера.

Рис. 19. Расположенный в центре камень с затемнением сзади. Гидронефроза нет. Измерение длины почек на УЗИ показано знаком «+» и пунктирной линией.[1]

Рис. 20. Камни оленьего рога заполняют всю коллекторную систему и создают ярко выраженное затенение.[1]

Рисунок 21. Левый гидроуретер с мочеточниковой струей. Камня не видно. Красный цвет в цветном поле представляет движение к датчику, как это определено цветной полосой.[1]
Хроническая болезнь почек
УЗИ полезно в диагностических и прогностических целях в хроническая болезнь почек. Независимо от того, является ли лежащее в основе патологическое изменение склерозом клубочков, атрофией канальцев, интерстициальным фиброзом или воспалением, результатом часто является повышение эхогенности коры. Эхогенность почек должна быть связана с эхогенностью печени или селезенки (Рисунок 22 и Рисунок 23). Более того, также часто наблюдаются уменьшение размера почек и истончение кортикального слоя, особенно когда болезнь прогрессирует (Рисунок 24 и Рисунок 25). Однако размер почек коррелирует с ростом, а у невысоких людей почки обычно маленькие; таким образом, размер почки как единственный параметр не является надежным.[1]
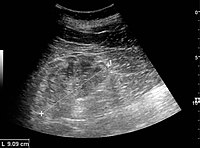
Рисунок 22. Хроническое заболевание почек, вызванное: гломерулонефрит с повышенной эхогенностью и уменьшением толщины коркового слоя. Измерение длины почек на УЗИ показано знаком «+» и пунктирной линией.[1]
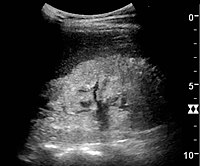
Рисунок 23. Нефротический синдром. Гиперэхогенная почка без разграничения коркового и мозгового вещества.[1]

Рисунок 24. Хронический пиелонефрит с уменьшением размера почек и очаговым истончением коркового слоя. Измерение длины почек на УЗИ показано знаком «+» и пунктирной линией.[1]

Рисунок 25. Терминальная стадия хронического заболевания почек с повышенной эхогенностью, однородной архитектурой без видимой дифференциации между паренхимой и почечным синусом и уменьшенным размером почек. Измерение длины почек на УЗИ показано знаком «+» и пунктирной линией.[1]
Острое повреждение почек
Острые изменения в почках часто исследуются с помощью УЗИ в качестве метода первой линии, когда КТ и магнитно-резонансная томография (МРТ) используются для последующих обследований и когда УЗИ не выявляет отклонений. При оценке острых изменений в почке наблюдаются эхогенность почечных структур, очертания почки, почечная васкуляризация, размер почек и очаговые аномалии (Рисунок 26 и Рисунок 27). КТ предпочтительнее при травмах почек, но УЗИ используется для последующего наблюдения, особенно у пациентов с подозрением на образование урином (рис. 28).

Рисунок 26. Острый пиелонефрит с повышенной корковой эхогенностью и нечеткими контурами верхнего полюса.[1]
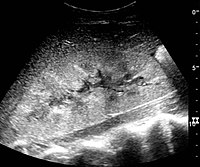
Рисунок 27. Послеоперационная почечная недостаточность с повышенной корковой эхогенностью и размером почек. Биопсия показала острый некроз канальцев.[1]

Рис. 28. Травма почек с разрывом нижнего полюса и скоплением субкапсулярной жидкости под почкой.[1]
Вмешательство под руководством США

Сонография - это метод выбора для руководства при проведении вмешательства на почке, будь то биопсия почки, чрескожная нефростомия или дренирование абсцесса. Исторически термическая абляция опухолей почек выполняется под контролем КТ, поскольку риск повреждения соседних кишечников во время процедуры под контролем УЗИ считался слишком высоким из-за плохой идентификации движущихся кишечников. Однако недавние рекомендации по интервенционному УЗИ почек включают использование радиочастоты, микроволн и криоабляции, при этом УЗИ является идеальным руководством для визуализации.[1]
Для чрескожной нефростомии и дренирования абсцесса используется одноэтапная методика или методика Сельдингера. По методу Сельдингера полость прокалывается острой полой иглой, называемой троакаром. Затем проволочный направитель с закругленным концом продвигается через просвет троакара, и после извлечения троакара можно ввести катетер или нефростому, чтобы обеспечить правильное размещение. Одноэтапная методика заключается в том, что установка дренажа или нефростома выполняется без использования проволочного проводника. Операции проводятся под местной анестезией в стерильных условиях. Процедуры могут выполняться с направлением иглы или без него в зависимости от предпочтений, опыта и настроек (Рисунок 29).[1]
CEUS, слияние изображений и эластография
Ультразвук с контрастным усилением (CEUS) может оценивать микрососуды, которые цветная ультразвуковая допплерография не может обнаружить. При УЗИ почек CEUS можно использовать для дифференциации опухоли и псевдоопухоли, например, для определения видных столбцов Бертина. Псевдоопухоли усиливаются по мере увеличения прилегающей почечной ткани. Использование CEUS рекомендуется в особых случаях, чтобы различать кистозные и гиповаскуляризированные солидные поражения, характеризовать сложные кисты, абсцессы, травматические поражения и ишемические поражения.[1]
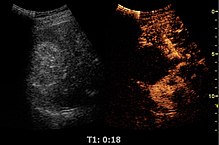
Солидные злокачественные опухоли в почках не проявляют специфических паттернов усиления, как некоторые поражения печени, и не было предложено никаких действенных критериев усиления между доброкачественными и злокачественными поражениями почек. Тем не менее, CEUS используется у некоторых пациентов после удаления почечно-клеточной карциномы для оценки поглощения контраста в обработанной области (рис. 30).
Объединение ультразвукового изображения с ранее записанным набором данных КТ или другими методами редко используется при УЗИ почек. Были опубликованы отчеты о слиянии изображений с использованием CEUS или УЗИ в сочетании с КТ или МРТ при исследовании поражений почек и при сложных вмешательствах почек под контролем УЗИ (рис. 31). Однако пока никаких рекомендаций не опубликовано.[1]
Эластография это УЗИ метод визуализации эластичности тканей. Были опубликованы предварительные отчеты об УЗ-эластографии пересаженных почек для оценки кортикального фиброза, показывающие многообещающие результаты (рис. 32).[1]

Рисунок 31. Неспецифическое кортикальное поражение на КТ подтверждено кистозным и доброкачественным с помощью ультразвукового исследования с контрастным усилением (CEUS) с использованием слияния изображений.[1]
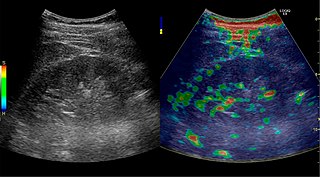
Рисунок 32. Деформационная эластография нормальной почки. Красным обозначены мягкие области, а синим - твердые области относительно всего изображения эластографии. Обратите внимание, что мозговое вещество мягче коры. Слева от изображения показана цветная полоса, где «S» и «H» обозначают мягкие и твердые ткани соответственно.[1]
Смотрите также
Рекомендации
- ^ а б c d е ж грамм час я j k л м п о п q р s т ты v ш Икс у z аа ab ac объявление ае аф аг ах ай эй ак аль являюсь ан ао ap водный ар в качестве в au средний ау топор ай az ба bb до н.э bd быть парень bg бх би Контент изначально скопирован из: Хансен, Кристоффер; Нильсен, Майкл; Эверцен, Кэролайн (2015). «Ультрасонография почек: обзор изображений». Диагностика. 6 (1): 2. Дои:10.3390 / диагностика6010002. ISSN 2075-4418. ЧВК 4808817. PMID 26838799. (CC-BY 4.0)























