Инвазивная карцинома без особого типа - Invasive carcinoma of no special type
| Инвазивная карцинома без особого типа | |
|---|---|
| Другие имена | Инвазивный протоковый рак |
 | |
| Гистопатологические типы рака груди с относительной частотой и прогнозом, с «инвазивной карциномой протоков» внизу слева | |
| Специальность | Онкология, Дерматология, Хирургия груди |
Инвазивная карцинома неспециального типа (НСТ) также известен как инвазивная карцинома протоков или же протоковый БДУ и ранее известный как инвазивная протоковая карцинома, если не указано иное (БДУ) это группа рак груди которые не имеют «специфических отличительных черт».[1] Те, у которых есть эти особенности, относятся к другим типам.[1]
В эту группу входят: плеоморфная карцинома, карцинома с остеокластоподобными гигантскими стромальными клетками, карцинома с хориокарциноматозными признаками и карцинома с меланотическими признаками.[1] Это диагноз исключения, а это означает, что для постановки диагноза необходимо исключить все другие специфические типы.[1]
Классификация
Инвазивная карцинома специального типа (NST) является наиболее распространенной формой инвазивного рака груди. Согласно статистическим данным США в 2004 году, на него приходится 55% случаев рака груди после постановки диагноза.[2] На маммограмма, это обычно визуализируется как масса с мелкими шипами, расходящимися по краям. На физический осмотр, эта шишка обычно намного тверже или тверже, чем доброкачественные поражения груди Такие как фиброаденома. На микроскопическое исследование, раковые клетки вторгаются и замещают окружающие нормальные ткани. IDC делится на несколько гистологический подтипы.
Признаки и симптомы
Во многих случаях протоковая карцинома протекает бессимптомно и обнаруживается как аномальные результаты маммография. При появлении симптомов появляется безболезненная увеличивающаяся масса, которая не колеблется в зависимости от менструальный период может ощущаться.[3] :274–275 Также может наблюдаться защемление вышележащей кожи. Некоторые подтипы, такие как воспалительные карциномы, могут привести к опуханию, увеличению и болезненности груди. Все варианты рака, если есть метастатическое распространение, может вызвать увеличение лимфатический узел и влияют на другие органы.[4] :746–747
Причины
Рак может образоваться из предракового поражения, называемого протоковая карцинома in situ.[1]
Диагностика


Размер опухоли
Опухоли диаметром менее 1 см маловероятны для системного распространения. Опухоли классифицируются по размеру.[5]
| Диаметр | Номер стадии опухоли |
|---|---|
| 0–5 мм | T1a |
| 5–10 мм | T1b |
| 10–20 мм | T1c |
| 20-50мм | Т2 |
| > 50 мм | Т3 |
| Опухоль поражает кожу или грудную стенку | Т4 |
Поражение лимфатических узлов
Отсутствие раковых клеток в лимфатических узлах является хорошим признаком того, что рак не распространился системно. Наличие рака в лимфатических узлах указывает на то, что рак мог распространиться. Согласно исследованиям, у некоторых женщин был рак в лимфатических узлах, они не получали химиотерапию и не имели системного распространения. Следовательно, поражение лимфатических узлов не является положительным предиктором распространения.[5]
| Состояние лимфатических узлов | Степень поражения лимфатических узлов |
|---|---|
| Нет задействованных узлов | N0 |
| Вовлеченный узел или узлы | N1 |
| Вовлеченные узлы, которые прикреплены друг к другу | N2 |
Клиническая стадия
Стадии размера опухоли и стадии вовлечения узлов могут быть объединены в единый клинический номер стадии.
| Определение размера опухоли | Постановка вовлечения узла | Клиническая стадия |
|---|---|---|
| Т1 | N0 | я |
| Т1 | N1 | IIA |
| Т2 | N0 | IIA |
| Т2 | N1 | МИБ |
| Т3 | N0 | МИБ |
| Т1-Т2 | N2 | IIIA |
| Т3 | N1 | IIIA |
| Т3 | N2 | IIIA |
| Т4 | N0-N2 | IIIB |
Гистопатологические критерии
Карциноматозные клетки видны ниже базальной мембраны молочные протоки. В противном случае нет никаких конкретных гистологических характеристик, что по существу делает его диагноз исключения.[6]
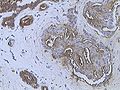
Инвазивная протоковая карцинома молочной железы, исследованная антителом против муцина 1.

Рак молочной железы (инфильтрирующая протоковая карцинома молочной железы), анализируемый с помощью антитела против HER-2 (ErbB2).

Гистопатология инвазивной протоковой карциномы груди, представляющей собой скиррозное образование. Биопсия стержневой иглы. Окраска гематоксилином и эозином.

Инвазивный протоковый рак груди. Пятно H&E.
Гистопатология инвазивной протоковой карциномы груди, представляющей собой скиррозное образование. Биопсия стержневой иглы. Экспрессия онкопротеина HER-2 / neu с помощью системы иммуноокрашивания Ventana.
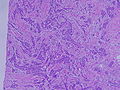
Гистопатология инвазивной протоковой карциномы груди. Пятно H&E.
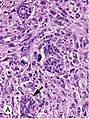
Инвазивная протоковая карцинома со случайным захватом нормальных протоков (стрелка)
Оценка
Появление раковых клеток под микроскопом - еще один показатель системного распространения. Чем больше раковые клетки выглядят по сравнению с нормальными клетками протоков, тем выше риск системного распространения. Есть три характеристики, которые отличают раковые клетки от нормальных клеток.
- Склонность к образованию трубчатых структур
- Размер, форма и интенсивность окрашивания ядер
- Mitotic rate - Скорость деления клеток
Гистологический вид раковых клеток можно оценить по этим трем параметрам по шкале от одного до трех. Сумма этих оценок представляет собой число от 3 до 9. Оценка называется Блум Ричардсон Класс (BR) и выражается [сумма оценок] / 9. Например, ячейки, получившие оценку 2 по всем трем параметрам, приведут к оценке BR 6/9.
Оценка 5 и ниже считается низкой. От 6 до 7 считается промежуточным. От 8 до 9 считается высоким.[5]
Сосудистая инвазия
Наличие раковых клеток в мелких кровеносных сосудах называется сосудистой инвазией. Наличие сосудистой инвазии увеличивает вероятность системного распространения.[5]
Анализ ДНК
Анализ ДНК показывает количество ДНК в раковых клетках и скорость роста рака.
Клетки с нормальным количеством ДНК называют диплоидными. Клетки со слишком большим или слишком низким содержанием ДНК называются анеуплоидными. Анеуплоидные клетки распространяются чаще, чем диплоидные клетки.
ДНК-тесты показывают скорость роста, определяя количество клеток в синтетической фазе (S-фаза). S-фаза> 10% означает более высокую вероятность распространения.
Результаты ДНК-тестирования считаются менее надежными предикторами распространения, чем размер, гистология и поражение лимфатических узлов.[5]
Прогноз
Согласно консенсусной конференции NIH,[куда? ] если DCIS не лечить, естественным путем или естественная история варьируется в зависимости от уровня DCIS. Если не лечить, примерно 60% поражений DCIS низкой степени станут инвазивными через 40 лет наблюдения.[7] Поражения DCIS высокой степени, которые были неправильно резецированы и не подвергались лучевой терапии, имеют 50-процентный риск развития инвазивного рака груди в течение семи лет. Примерно половина DCIS низкой степени злокачественности, обнаруженная при скрининге, будет представлять собой гипердиагностику, но гипердиагностика DCIS высокой степени встречается редко. Естественное течение DCIS среднего уровня предсказать сложно. Примерно одна треть кластеров злокачественной кальцификации, обнаруженных при скрининговой маммографии, уже имеют инвазивный очаг.
В прогноз IDC частично зависит от его гистологического подтипа. Муцинозная, папиллярная, крибриформная и тубулярная карциномы имеют более длительную выживаемость и более низкую частоту рецидивов. Прогноз наиболее распространенной формы IDC, называемой «IDC, не определенная иначе», является промежуточным. Наконец, некоторые редкие формы рака груди (например, саркоматоидная карцинома, воспалительная карцинома ) имеют плохой прогноз. Независимо от гистологического подтипа прогноз IDC зависит также от размера опухоли, наличия рака в лимфатических узлах, гистологический класс, наличие рака в мелких сосудах (сосудистая инвазия), экспрессия рецепторы гормонов и из онкогены подобно HER2 / neu.
Эти параметры могут быть введены в модели, которые обеспечивают статистическую вероятность системного распространения. Вероятность системного распространения является ключевым фактором при определении целесообразности лучевой и химиотерапии. Отдельные параметры важны еще и потому, что они могут предсказать, насколько хорошо рак будет реагировать на определенные химиотерапевтические агенты.
В целом пятилетняя выживаемость инвазивной протоковой карциномы в 2003 г. составила около 85%.[8]
Уход
Лечение инвазивной карциномы специального типа (NST) зависит от размера опухоли (размера опухоли, измеренного в ее самом длинном направлении):
- Масса <4 см: операция по удалению основной массы опухоли и взятию образца лимфатический узел в подмышечной впадине. В сцена опухоли определяется после этой первой операции. Адъювантная терапия (т.е. лечение после операции) может включать комбинацию химиотерапия, лучевая терапия, гормональная терапия (например, тамоксифен ) и / или таргетной терапии (например, трастузумаб ). Иногда требуется дополнительная операция, чтобы завершить удаление первоначальной опухоли или удалить рецидивы.
- 4 см или больше: модифицированная (менее агрессивная форма радикальной мастэктомии) радикальная мастэктомия (поскольку любая злокачественная опухоль размером более 4 см превышает критерии для лампэктомии) вместе с взятием образцов лимфатический узел в подмышечной впадине.
Варианты лечения, предлагаемые отдельному пациенту, определяются формой, стадией и локализацией рака, а также возрастом, историей предшествующего заболевания и общим состоянием здоровья пациента. Не все пациенты лечатся одинаково.
Смотрите также
Рекомендации
- ^ а б c d е Синн, HP; Крайпе, Х (май 2013 г.). «Краткий обзор классификации опухолей молочной железы ВОЗ, 4-е издание, с упором на проблемы и обновления из 3-го издания». Уход за грудью (Базель, Швейцария). 8 (2): 149–154. Дои:10.1159/000350774. ЧВК 3683948. PMID 24415964.
- ^ Значения в процентах взяты из статистики Соединенных Штатов за 2004 год. Заболеваемость по конкретным подтипам взята из Таблица 6 (инвазивный) и Таблица 3 (на месте) из Эхеман ЧР, Шоу К.М., Райерсон А.Б., Миллер Дж. У., Аджани У.А., Уайт М.С. (июнь 2009 г.). «Изменение заболеваемости in situ и инвазивной карциномой протоков и долей груди: США, 1999-2004 гг.». Cancer Epidemiol. Биомаркеры Назад. 18 (6): 1763–9. Дои:10.1158 / 1055-9965.EPI-08-1082. PMID 19454615.. Они разделены на общую заболеваемость раком груди (211 300 инвазивных и 55 700 случаев in situ), как указано в документе «Факты и цифры о раке груди» за 2003–2004 годы. «Архивная копия». Архивировано из оригинал на 2009-04-15. Получено 2010-06-15.CS1 maint: заархивированная копия как заголовок (связь)
- ^ Ники Р. Колледж; Брайан Р. Уокер; Стюарт Х. Ральстон, ред. (2010). Принципы Дэвидсона и практика медицины. Иллюстрации Роберта Бриттона (21-е изд.). Эдинбург: Черчилль Ливингстон / Эльзевьер. ISBN 978-0-7020-3084-0.
- ^ Основная патология Роббинса. Saunders / Elsevier. 2007 г. ISBN 978-0-8089-2366-4.
- ^ а б c d е Линк, Джон; Руководство по выживанию при раке груди, 4-е издание
- ^ Питер Абдельмессие. «Гистология рака груди». Medscape. Получено 2019-10-04. Информация обновлена: 24 мая 2018 г.
- ^ Эванс, А. (2004). «Протоковая карцинома in situ (DCIS): мы переоцениваем ее?». Исследование рака груди. 6 (Приложение 1): P23. Дои:10.1186 / bcr842. ЧВК 3300383. [1]
- ^ ПРИМЕЧАНИЕ. Статья действительно относится к инвазивной карциноме протоков, несмотря на название. Арпино Г., Барду В.Дж., Кларк Г.М., Элледж Р.М. (2004). «Инфильтрирующая лобулярная карцинома груди: характеристика опухоли и клинический исход». Рак груди Res. 6 (3): R149–56. Дои:10.1186 / bcr767. ЧВК 400666. PMID 15084238.
внешняя ссылка
| Классификация |
|---|







