Анализ спермы - Semen analysis
Эта статья включает в себя список общих Рекомендации, но он остается в основном непроверенным, потому что ему не хватает соответствующих встроенные цитаты. (Ноябрь 2016) (Узнайте, как и когда удалить этот шаблон сообщения) |
| Анализ спермы | |
|---|---|
 Сперма человека окрашена на качество спермы тестирование в клинической лаборатории. | |
| MedlinePlus | 003627 |
| HCPCS-L2 | G0027 |
А анализ спермы (множественное число: анализ спермы), также называемый семинограмма, или же спермограмма[1][2] оценивает определенные характеристики мужского сперма и сперма содержащиеся в нем. Это сделано, чтобы помочь оценить мужчину плодородие, будь то для тех, кто ищет беременность или проверка успеха вазэктомия. В зависимости от метода измерения можно оценить только несколько характеристик (например, с помощью домашнего набора) или многие характеристики (обычно в диагностической лаборатории). Методы сбора и точный метод измерения могут повлиять на результаты.
Анализ спермы - это комплексный тест, который должен выполняться в андрологических лабораториях опытными специалистами с контролем качества и валидацией тест-систем. Обычный анализ спермы должен включать: физические характеристики спермы (цвет, запах, pH, вязкость и разжижение), объем, концентрацию, морфологию, подвижность и прогрессирование сперматозоидов. Для получения правильного результата необходимо выполнить не менее двух, а лучше трех отдельных семенных анализов с интервалом между ними от 7 дней до 3 месяцев.
Методы и критерии, используемые для анализа образцов спермы, основаны на «Руководстве ВОЗ по исследованию взаимодействия спермы человека и цервикальной слизи», опубликованном в 2010 году.[3]
Причины тестирования
Наиболее частые причины для лабораторного анализа спермы у людей - это бесплодие расследование и после вазэктомия чтобы убедиться, что процедура прошла успешно.[4] Он также обычно используется для тестирования доноров-людей на донорство спермы, а анализ спермы животных обычно используется в коневодство и ферма животноводство.
Иногда мужчине делают анализ спермы как часть стандартного теста до беременности. На лабораторном уровне это бывает редко, так как большинство медицинских работников не проверяют сперму и сперму без специального запроса или если есть серьезные подозрения на патологию в одной из этих областей, обнаруженную во время истории болезни или во время физического обследования. Такое тестирование очень дорогое и требует много времени, и в США оно вряд ли покрывается страховкой. В других странах, например в Германии, тестирование покрывается всеми страховками.
Отношение к плодородию
Характеристики, измеренные с помощью анализа спермы, являются лишь некоторыми из факторов, влияющих на качество спермы. Один источник утверждает, что 30% мужчин с нормальным анализом спермы на самом деле имеют ненормальную функцию спермы.[5] И наоборот, мужчины с плохими результатами анализа спермы могут продолжить отцовство.[6] В Рекомендации NICE, легкое мужское бесплодие определяется как когда 2 или более анализов спермы имеют 1 или более переменных ниже 5-го процентиль, и дает шанс на естественную беременность через вагинальный половой акт в течение 2 лет, как у людей с легкой эндометриоз.[7]
Методы сбора
Для сбора спермы используются различные методы: мастурбация, сбор презервативов и придаток яичка экстракция и т. д. Образец никогда не должен быть получен во время прерванного полового акта по нескольким причинам: часть эякуляции может быть потеряна, может произойти бактериальное заражение, а кислый вагинальный рН может быть вредным для подвижности сперматозоидов. Оптимальное половое воздержание для получения образца спермы составляет от 2 до 7 дней. Наиболее распространенный способ получить образец спермы - это мастурбация, и лучшее место для его получения - это клиника, где будет проводиться анализ, чтобы избежать изменений температуры во время транспортировки, которые могут быть летальными для некоторых сперматозоидов. Полученный образец должен быть помещен непосредственно в стерильный пластиковый контейнер (никогда в обычном консерванте, так как он содержит химические вещества, такие как смазочные материалы или спермициды, которые могут повредить образец) и быть передан в клинику для исследования в течение следующего часа.
Параметры
Примеры параметров, измеряемых при анализе спермы: количество сперматозоидов, подвижность, морфология, объем, уровень фруктозы и pH.
Количество сперматозоидов

Количество сперматозоидов или концентрация спермы чтобы избежать путаницы с общее количество сперматозоидов, измеряет концентрацию сперматозоидов в мужском эякуляте, отличную от общее количество сперматозоидов, который представляет собой количество сперматозоидов, умноженное на объем. По данным ВОЗ в 2010 году, более 15 миллионов сперматозоидов на миллилитр считается нормальным.[8] Старые определения говорят о 20 миллионах.[5][6] Считается, что количество сперматозоидов ниже олигозооспермия. Вазэктомия считается успешной, если образец азооспермический (не обнаружено никаких сперматозоидов). Некоторые определяют успех как наблюдение редких / случайных неподвижных сперматозоидов (менее 100 000 на миллилитр).[9] Другие выступают за проведение второго анализа спермы, чтобы убедиться, что количество не увеличивается (что может случиться при повторной канализации), а другие могут выполнить повторную вазэктомию в этой ситуации.
Появляются чипы для домашнего использования, которые могут дать точную оценку количества сперматозоидов после трех проб, взятых в разные дни. Такой чип может измерять концентрацию сперматозоидов в образце спермы по сравнению с контрольной жидкостью, наполненной полистироловыми шариками.[10][ненадежный медицинский источник? ]
Подвижность
В Всемирная организация здоровья имеет значение 50%, и его необходимо измерить в течение 60 минут после сбора. ВОЗ также имеет параметр жизнеспособность, с нижним предел ссылки 60% живых сперматозоидов.[8] У мужчины может быть общее количество сперматозоидов, намного превышающее предел в 20 миллионов сперматозоидов на миллилитр, но они все равно будут иметь плохое качество, потому что слишком мало из них подвижны. Однако, если количество сперматозоидов очень велико, то низкая подвижность (например, менее 60%) может не иметь значения, потому что фракция все еще может быть более 8 миллионов на миллилитр. С другой стороны, у мужчины может быть количество сперматозоидов намного меньше 20 миллионов сперматозоидов на миллилитр и при этом сохраняться хорошая подвижность, если более 60% наблюдаемых сперматозоидов демонстрируют хорошее движение вперед, что является преимуществом, поскольку природа предпочитает качество качеству. количество.
Более конкретная мера степень подвижности, где подвижность сперматозоидов делится на четыре разных уровня:[11]
- Оценка отлично: Сперма с прогрессирующей подвижностью. Это самые сильные и быстро плывут по прямой. Иногда также обозначают моторику IV.
- Оценка b: (нелинейная подвижность): Они также движутся вперед, но имеют тенденцию двигаться по кривой или кривой. Иногда также обозначают моторику III.
- Оценка c: У них непрогрессивная моторика, потому что они не двигаются вперед, несмотря на то, что они двигают хвостом. Иногда также обозначают моторику II.
- Оценка d: Они неподвижны и вообще не могут двигаться. Иногда также обозначают моторику я.
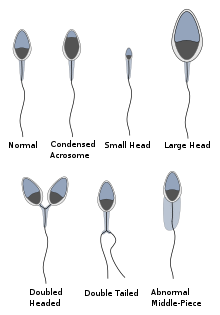
Морфология
По поводу спермы морфология критерии ВОЗ, описанные в 2010 году, гласят, что образец является нормальным (образцы от мужчин, партнеры которых имели беременность в последние 12 месяцев), если 4% (или 5-й центиль) или более наблюдаемых сперматозоидов имеют нормальную морфологию.[8][12]
Морфология является предиктором успеха оплодотворения ооцитов во время экстракорпоральное оплодотворение.
До 10% всех сперматозоидов имеют наблюдаемые дефекты и, как таковые, находятся в невыгодном положении с точки зрения оплодотворения ооцита.[13]
Кроме того, сперматозоиды с набуханием кончика хвоста обычно имеют более низкую частоту анеуплоидия.[14]
А морфологическое исследование подвижных органелл сперматозоидов (MSOME) - это особое морфологическое исследование, при котором перевернутая оптический микроскоп оснащенный мощной оптикой и улучшенный цифровой визуализацией, используется для достижения увеличения выше x6000, что намного больше, чем увеличение, обычно используемое эмбриологами при отборе сперматозоидов для интрацитоплазматическая инъекция спермы (от x200 до x400).[15] Потенциальным обнаружением MSOME является наличие вакуолей сперматозоидов, которые связаны с незрелостью хроматина сперматозоидов, особенно в случае больших вакуолей.[16]
Объем
По данным одного ручного лабораторного теста, объем спермы от 2,0мл и 5 мл в норме;[6] ВОЗ считает 1,5 мл нижним предел ссылки.[8] Низкая громкость может указывать на частичную или полную блокировку семенные пузырьки, или что мужчина родился без семенных пузырьков.[5] В клинической практике объем менее 2 мл при бесплодии и отсутствии сперматозоидов должен требовать оценки на наличие обструктивного азооспермия. Предостережение: убедитесь, что с момента последней эякуляции до момента взятия пробы прошло не менее 48 часов.
Эякулят человека в основном состоит из воды, от 96 до 98% спермы - это вода. Один из способов гарантировать, что мужчина производит больше эякулята[17] это пить больше жидкости. Мужчины также производят больше семенной жидкости после длительного сексуальная стимуляция и возбуждение. Уменьшение частоты половых контактов и мастурбация помогает увеличить объем спермы. Заболевания, передающиеся половым путем также влияют на производство спермы. Мужчины, которые инфицированы[18] с Вирус иммунодефицита человека (ВИЧ) производят меньший объем спермы.
Цвет
Сперма обычно имеет беловато-серый цвет. С возрастом он приобретает желтоватый оттенок. На цвет спермы также влияет еда, которую мы едим: продукты с высоким содержанием серы, такие как чеснок, может привести к выделению желтой спермы у мужчины.[19] Наличие крови в сперме (гематоспермия ) приводит к эякуляту коричневатого или красного цвета. Гематоспермия - редкое заболевание.
Сперма темно-желтого или зеленоватого цвета может быть вызвана приемом лекарств. Коричневая сперма в основном является результатом инфекции и воспаления предстательной железы, уретра, придаток яичка и семенные пузырьки.[нужна цитата ] Другие причины необычного цвета спермы включают инфекции, передающиеся половым путем, такие как гонорея и хламидиоз, хирургия половых органов и травмы мужских половых органов.
Уровень фруктозы
Фруктоза уровень в сперме может быть проанализирован для определения количества энергии, доступной сперме для движения.[6] ВОЗ указывает нормальный уровень 13 мкм.моль за образец. Отсутствие фруктозы может указывать на проблему с семенными пузырьками.[5]
pH
Согласно одному руководству по лабораторным испытаниям нормальный pH диапазон 7.1–8.0;[6] Критерии ВОЗ определяют нормальное состояние как 7,2–7,8.[5] Кислый эякулят (более низкое значение pH) может указывать на блокировку одного или обоих семенных пузырьков. Основной эякулят (более высокое значение pH) может указывать на инфекционное заболевание.[5] Значение pH вне нормального диапазона вредно для сперматозоидов и может повлиять на их способность проникать в яйцеклетку.[6] Конечный pH является результатом баланса между значениями pH секрета дополнительных желез, щелочного секрета семенных пузырьков и кислого секрета предстательной железы. [20]
Разжижение
В разжижение Это процесс, при котором гель, образованный белками семенных пузырьков, разрушается, и сперма становится более жидкой. Обычно для изменения образца из толстого слоя требуется менее 20 минут. гель в жидкость. в ОТЛИЧНО Согласно рекомендациям, время разжижения в пределах 60 минут считается в пределах нормы.[21]
Вязкость
После разжижения вязкость образца можно оценить, осторожно всасывая его в пластиковую одноразовую пипетку с широким отверстием (диаметром примерно 1,5 мм), позволяя семенной жидкости капать под действием силы тяжести и наблюдая за длиной любой нити. Нормальный образец покидает пипетку небольшими дискретными каплями. Если вязкость ненормальная, капля образует нить длиной более 2 см. Высокая вязкость может мешать определению подвижности сперматозоидов, концентрации сперматозоидов, обнаружению сперматозоидов, покрытых антителами, и измерению биохимических маркеров.[22]
ТО
MOT - это мера того, сколько миллионов сперматозоидов в миллилитре очень подвижны,[23] то есть, приблизительно степени a (> 25 микрометров за 5 сек. при комнатной температуре) и степени b (> 25 микрометров за 25 сек. при комнатной температуре). Таким образом, это сочетание количества и подвижности сперматозоидов.
С соломинкой [24] или флакон объемом 0,5 миллилитра, общие рекомендации таковы, что для внутрицервикальное оплодотворение (ICI) рекомендуется использовать соломинки или флаконы, содержащие в общей сложности 20 миллионов подвижных сперматозоидов. Это равно 8 соломинкам или флаконам 0,5 мл с MOT5 или 2 соломинкам или флаконам MOT20. За внутриматочная инсеминация (ВМИ) 1–2 соломинки или флакона MOT5 считается достаточным.[25] Таким образом, с точки зрения ВОЗ, рекомендуется использовать примерно 20 миллионов сперматозоидов класса a + b в ICI и 2 миллиона сперматозоидов класса a + b в IUI.
Повреждение ДНК
Повреждение ДНК в сперматозоидах, связанное с бесплодием, может быть исследовано путем анализа чувствительности ДНК к денатурации в ответ на тепловую или кислотную обработку. [26] и / или путем обнаружения Фрагментация ДНК выявлено наличием двухцепочечных разрывов, обнаруженных TUNEL анализ.[27][28]
Всего подвижных сперматозоидов
Всего подвижных сперматозоидов (ТМС)[29] или же общее количество подвижных сперматозоидов (TMSC)[30] представляет собой комбинацию количества, подвижности и объема сперматозоидов, измеряющую, сколько миллионов сперматозоидов во всем эякуляте подвижны.
Примерной рекомендацией может быть использование примерно 20 миллионов сперматозоидов c или d степени подвижности в ICI и 5 миллионов в IUI.
Другие
Рекомендации NICE также включают тестирование жизнеспособность, с нормальными диапазонами, определяемыми как более 75% живых сперматозоидов.[21]
Образец также может быть протестирован на белые кровяные клетки. Высокий уровень лейкоцитов в сперме называется лейкоспермия и может указывать на инфекцию.[5] Отсечки может варьироваться, но примерный предел составляет более 1 миллиона лейкоцитов на миллилитр спермы.[5]
Аномалии
- Аспермия: отсутствие спермы
- Азооспермия: отсутствие спермы
- Гипоспермия: низкий объем спермы
- Гиперспермия: большой объем спермы
- Олигозооспермия: Очень низкое количество сперматозоидов
- Астенозооспермия: плохая подвижность сперматозоидов
- Тератозооспермия: сперматозоиды несут больше морфологических дефектов, чем обычно
- Некрозооспермия: вся сперма в эякуляте мертва
- Лейкоспермия: высокий уровень лейкоцитов в сперме
Факторы, влияющие на результаты
Отдельно от качество спермы Сама по себе, существуют различные методологические факторы, которые могут повлиять на результаты, приводя к вариации между методами.
По сравнению с образцами, полученными при мастурбации, образцы спермы из коллекционных презервативов имеют более высокое общее количество сперматозоидов, подвижность сперматозоидов и процент сперматозоидов с нормальной морфологией.[нужна цитата ]. По этой причине считается, что они дают более точные результаты при использовании для анализа спермы.
Если результаты первой пробы мужчины субфертильны, они должны быть подтверждены как минимум двумя дополнительными анализами. Между анализами должно быть не менее 2–4 недель.[31][требуется медицинская цитата ] Результаты для одного мужчины могут иметь большое количество естественных вариаций с течением времени, а это означает, что один образец может не отражать средние характеристики спермы мужчины.[требуется медицинская цитата ] Кроме того, физиолог спермы Джоанна Эллингтон считает, что стресс, связанный с получением образца эякулята для исследования, часто в незнакомой обстановке и без какой-либо смазки (большинство лубрикантов в некоторой степени вредны для спермы), может объяснить, почему первые образцы мужчин часто показывают плохие результаты, а затем образцы показывают нормальные результаты.[требуется медицинская цитата ]
Мужчина может предпочесть получить образец дома, а не в клинике. Сайт сбора спермы нет влияют на результаты анализа спермы ..[32] При изготовлении в домашних условиях образец следует хранить как можно ближе к температуре тела, поскольку воздействие холода или тепла может повлиять на подвижность сперматозоидов.
Методы измерения
Объем можно определить, измерив вес контейнера для образца, зная массу пустого контейнера. Количество и морфологию сперматозоидов можно рассчитать с помощью микроскопии. Количество сперматозоидов также можно оценить с помощью наборов, которые измеряют количество связанного со сперматозоидами белка и подходят для домашнего использования.[33][ненадежный медицинский источник? ]
Компьютерный анализ спермы (CASA) - это универсальная фраза для автоматических или полуавтоматических методов анализа спермы. Большинство систем основаны на анализ изображений, но существуют альтернативные методы, такие как отслеживание движения клеток на оцифровочный планшет.[34][35] Компьютерные методы наиболее часто используются для оценки характеристик концентрации и подвижности сперматозоидов, таких как скорость и линейная скорость. В настоящее время существуют системы CASA, основанные на анализе изображений и использующие новые методы, с почти идеальными результатами и выполняющими полный анализ за несколько секунд. При использовании некоторых методов измерения концентрации и подвижности сперматозоидов не менее надежны, чем современные ручные методы.[36]
Рамановская спектроскопия добился прогресса в своей способности выполнять характеристику, идентификацию и локализацию повреждений ядерной ДНК сперматозоидов.[37]
Смотрите также
- Качество спермы
- Искусственное оплодотворение для получения более подробной информации о том, как параметры спермы влияют на частоту наступления беременности
Рекомендации
- ^ «Семинограмма или спермограмма». Гинефив. 13 июня 2017.
- ^ Лосано Дж. М., Бехарано И., Эспино Дж., Гонсалес Д., Ортис А., Гарсия Дж. Ф., Родригес А. Б., Париенте Дж. А. (2009). «Капситация с градиентом плотности является наиболее подходящим методом для улучшения оплодотворения и снижения фрагментации ДНК сперматозоидов бесплодных мужчин». Анатолийский журнал акушерства и гинекологии. 3 (1): 1–7.
- ^ Лабораторное руководство ВОЗ.ВОЗ по исследованию и обработке спермы человека. Извлекаются из: https://www.who.int/reproductivehealth/publications/infertility/9789241547789/en/
- ^ «Анализ спермы». WebMD.
- ^ а б c d е ж грамм час «Понимание анализа спермы». Стоунибрук, Государственный университет Нью-Йорка. 1999. Архивировано с оригинал 17 октября 2007 г.. Получено 2007-08-05.
- ^ а б c d е ж RN, Кэтлин Деска Пагана, доктор философии; FACS, Тимоти Дж. Пагана, доктор медицины (22 ноября 2013 г.). Руководство Мосби по диагностическим и лабораторным исследованиям, 5e (5-е изд.). Сент-Луис, Миссури: Мосби. ISBN 978-0-323-08949-4.
- ^ Фертильность: оценка и лечение людей с проблемами фертильности. Клинические рекомендации NICE CG156 - Дата выпуска: февраль 2013 г.
- ^ а б c d Купер Т.Г., Нунан Э., фон Эккардштайн С., Оже Дж., Бейкер Х.В., Бер Х.М., Хауген Т. Б., Крюгер Т., Ван С., Мбизво М. Т., Фогельсонг К. М. (май – июнь 2010 г.). «Контрольные значения Всемирной организации здравоохранения для характеристик спермы человека» (PDF). Обновление репродукции человека. 16 (3): 231–45. Дои:10.1093 / humupd / dmp048. PMID 19934213.
- ^ Раджмил О., Фернандес М., Рохас-Крус К., Севилья С., Мускера М., Руис-Кастань Е. (2007). «Нельзя назначать азооспермию в результате вазэктомии». Arch. Esp. Урол. (на испанском). 60 (1): 55–8. Дои:10,4321 / с0004-06142007000100009. PMID 17408173.
Дхар Н.Б., Бхатт А., Джонс Дж.С. (2006). «Определение успешности вазэктомии». BJU Int. 97 (4): 773–6. Дои:10.1111 / j.1464-410X.2006.06107.x. PMID 16536771. - ^ Новый чип обеспечивает дешевый подсчет спермы в домашних условиях Стюарт Фокс Опубликовано 26.01.2010 в Popular Science
- ^ «Тестирование фертильности и анализ спермы».
- ^ Ротманн С.А., Борт А.М., Куигли Дж., Подушка R (2013). Классификация морфологии сперматозоидов: рациональный метод схем, принятых всемирной организацией здравоохранения. Методы молекулярной биологии. 927. С. 27–37. Дои:10.1007/978-1-62703-038-0_4. ISBN 978-1-62703-037-3. PMID 22992901.
- ^ Сэдлер, Т. (2010). Медицинская эмбриология Лангмана (11-е изд.). Филадельфия: Липпинкотт Уильям и Уилкинс. п. 30. ISBN 978-0-7817-9069-7.
- ^ Pang MG, You YA, Park YJ, Oh SA, Kim DS, Kim YJ (июнь 2009 г.). «Численные хромосомные аномалии связаны с набуханием хвоста сперматозоидов». Fertil. Стерил. 94 (3): 1012–1020. Дои:10.1016 / j.fertnstert.2009.04.043. PMID 19505688.
- ^ Оливейра Дж. Б., Массаро ФК, Маури А. Л., Петерсен К. Г., Николетти А. П., Баруффи Р. Л., Франко Дж. Г. (2009). «Морфология подвижных органелл сперматозоидов строже критериев Тигерберга». Репродуктивная биомедицина онлайн. 18 (3): 320–326. Дои:10.1016 / S1472-6483 (10) 60088-0. PMID 19298729. [1][постоянная мертвая ссылка ]
- ^ Пердрикс А., Райвс Н. (2013). «Исследование морфологии подвижных органелл сперматозоидов (MSOME) и вакуолей головки сперматозоидов: современное состояние в 2013 году». Обновление репродукции человека. 19 (5): 527–541. Дои:10.1093 / humupd / dmt021. PMID 23825157.
- ^ «Как увеличить эякулят». Получено 8 апреля 2017.
- ^ «Изменения спермы у ВИЧ-1 инфицированных мужчин». Цитировать журнал требует
| журнал =(помощь) - ^ «Причины желтой спермы и желтой спермы: какого цвета сперма?». 12 апреля 2016 г.
- ^ Raboch, J .; Škachová, J. (апрель 1965 г.). «PH эякулята человека». Фертильность и бесплодие. 16: 252–256. Дои:10.1016 / S0015-0282 (16) 35533-9.
- ^ а б «Архивная копия» (PDF). Архивировано из оригинал (PDF) на 2010-08-03. Получено 2010-08-03.CS1 maint: заархивированная копия как заголовок (связь) Фертильность: оценка и лечение людей с проблемами фертильности. Лондон: RCOG Press. 2004 г. ISBN 978-1-900364-97-3.
- ^ "ВОЗ | Лабораторное руководство ВОЗ по исследованию и обработке спермы человека". ВОЗ. Получено 2019-12-08.
- ^ "Часто задаваемые вопросы".
- ^ "Часто задаваемые вопросы".
- ^ "Часто задаваемые вопросы".
- ^ Эвенсон Д.П., Дарзинкевич З., Меламед М.Р. (1980). «Связь гетерогенности хроматина сперматозоидов с фертильностью». Наука. 210 (4474): 1131–1133. Bibcode:1980Sci ... 210.1131E. Дои:10.1126 / science.7444440. PMID 7444440.CS1 maint: несколько имен: список авторов (связь)
- ^ Gorczyca W, Traganos F, Jesionowska H, Darzynkiewicz Z (1993). «Наличие разрывов цепи ДНК и повышенная чувствительность ДНК in situ к денатурации в аномальных человеческих сперматозоидах. Аналогия апоптозу соматических клеток». Exp Cell Res. 207 (1): 202–205. Дои:10.1006 / excr.1993.1182. PMID 8391465.CS1 maint: несколько имен: список авторов (связь)
- ^ Эвенсон Д.П. (2017). «Оценка структуры хроматина сперматозоидов и разрывов цепей ДНК является важной частью клинической оценки мужской фертильности». Пер. Андрол. Урол. 6 (Приложение 4): S495 – S500. Дои:10.21037 / тау.2017.07.20. ЧВК 5643675. PMID 29082168.
- ^ Мервьель П., Херо М. Х., Гренье Н., Лурдел Э., Сангинет П., Копин Н. (ноябрь 2008 г.). «Факторы прогнозирования беременности после внутриматочной инсеминации (ВМИ): анализ 1038 циклов и обзор литературы». Fertil. Стерил. 93 (1): 79–88. Дои:10.1016 / j.fertnstert.2008.09.058. PMID 18996517.
- ^ Паскуалотто Э.Б., Дайч Дж. А., Хендин Б. Н., Фальконе Т., Томас А. Дж., Нельсон Д. Р., Агарвал А. (октябрь 1999 г.). «Связь общего количества подвижных сперматозоидов и процентного содержания подвижных сперматозоидов с показателями успешных беременностей после внутриутробного оплодотворения» (PDF). J. Assist. Репродукция. Genet. 16 (9): 476–82. Дои:10.1023 / А: 1020598916080. ЧВК 3455631. PMID 10530401.
- ^ Тони Вешлер (2006). Взяв на себя ответственность за свою фертильность (изд. К 10-летию). Нью-Йорк: Коллинз. ISBN 0-06-088190-9.
- ^ Лихт Р.С., Гендель Л., Сигман М. (2007). «Место сбора спермы и его влияние на параметры анализа спермы». Fertil. Стерил. 89 (2): 395–7. Дои:10.1016 / j.fertnstert.2007.02.033. PMID 17482174.
- ^ dailyprogress.com> Компания Charlottesville рассылает домашние тесты на мужское бесплодие Брайан Макнил. Опубликовано: 14 мая 2009 г.
- ^ Мортимер СТ (1 июля 2000 г.). «CASA - практические аспекты». Дж. Андрол. 21 (4): 515–24. PMID 10901437. Получено 2007-08-05.
- ^ Намекает на A, Schoonjans F, Comhaire F (1988). «Валидация одноэтапной процедуры объективной оценки характеристик подвижности сперматозоидов». Int. Дж. Андрол. 11 (4): 277–87. Дои:10.1111 / j.1365-2605.1988.tb01001.x. PMID 3170018.
- ^ Тестирование Accubead в: Томлинсон М.Дж., Пули К., Симпсон Т., Ньютон Т., Хопкиссон Дж., Джаяпракасан К., Джаяпракасан Р., Наим А., Придмор Т. (апрель 2010 г.). «Валидация новой системы компьютерного анализа спермы (CASA) с использованием алгоритмов отслеживания нескольких целей». Fertil. Стерил. 93 (6): 1911–20. Дои:10.1016 / j.fertnstert.2008.12.064. PMID 19200972.
- ^ Маллидис С., Санчес В., Вистуба Дж., Вюббелинг Ф., Бургер М., Фалльнич С., Шлатт С. (2014). "Рамановская микроспектроскопия: новый свет на репродуктивную медицину". Гм. Репродукция. Обновлять. 20 (3): 403–14. Дои:10.1093 / humupd / dmt055. PMID 24144514.
внешняя ссылка
- Кровь в сперме Гематоспермия
- Женевский фонд медицинского образования и исследований - полный список параметров.
- Лабораторное руководство ВОЗ по исследованию и обработке спермы человека, пятое издание, 2010 г. - обновленные, стандартизованные, основанные на доказательствах процедуры и рекомендации для лабораторного анализа и контроля качества
