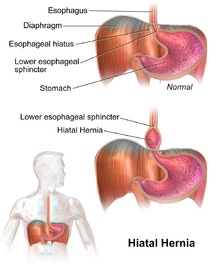
Грыжа пищеводного отверстия диафрагмы - Hiatal hernia
| Грыжа пищеводного отверстия диафрагмы | |
|---|---|
| Другие имена | Hiatus грыжа |
 | |
| Рисунок грыжи пищеводного отверстия диафрагмы | |
| Специальность | Гастроэнтерология, Общая хирургия |
| Симптомы | Привкус кислоты во рту, изжога, проблемы с глотанием[1] |
| Осложнения | Железодефицитная анемия, заворот, непроходимость кишечника[1] |
| Типы | Скользящий, параэзофагеальный[1] |
| Факторы риска | Ожирение, старший возраст, серьезная травма[1] |
| Диагностический метод | Эндоскопия, медицинская визуализация, манометрия[1] |
| Уход | Поднятие изголовья кровати, похудание, лекарства, операция[1] |
| Медикамент | Н2-блокаторы, ингибиторы протонной помпы[1] |
| Частота | 10–80% (США)[1] |
А грыжа пищеводного отверстия диафрагмы это тип грыжа в котором брюшной органы (обычно желудок ) проскользнуть через диафрагма в среднее отделение сундука.[1][2] Это может привести к гастроэзофагеальная рефлюксная болезнь (ГЭРБ) или ларингофарингеальный рефлюкс (LPR) с такими симптомами, как привкус кислоты во рту или изжога.[1][2] Другие симптомы могут включать: проблемы с глотанием и боли в груди.[1] Осложнения могут включать: железодефицитная анемия, заворот, или же непроходимость кишечника.[1]
Наиболее частые факторы риска: ожирение и старший возраст.[1] Другие факторы риска включают: серьезная травма, сколиоз, и некоторые виды хирургии.[1] Выделяют два основных типа: скользящая грыжа, при которой тело живота смещается вверх; и параэзофагеальная грыжа, при которой орган брюшной полости перемещается рядом с пищевод.[1] Диагноз можно подтвердить с помощью эндоскопия или медицинская визуализация.[1] Эндоскопия обычно требуется только в том случае, если симптомы присутствуют, симптомы не поддаются лечению или если человек старше 50 лет.[1]
Симптомы грыжи пищеводного отверстия диафрагмы могут быть уменьшены путем таких изменений, как поднятие изголовья кровати, снижение веса и изменение привычек питания.[1] Лекарства, уменьшающие Желудочный сок такие как Н2-блокаторы или ингибиторы протонной помпы также может помочь с симптомами.[1] Если состояние не улучшается с помощью лекарств, хирургия провести лапароскопическая фундопликация может быть вариант.[1] От 10% до 80% людей в Соединенных Штатах страдают.[1]
Признаки и симптомы
Грыжу пищеводного отверстия диафрагмы часто называют «большой мимикой», потому что ее симптомы могут напоминать многие заболевания. Среди них человек с грыжей пищеводного отверстия диафрагмы может испытывать тупые боли в груди, одышка (вызвано воздействием грыжи на диафрагма ), учащенное сердцебиение (из-за раздражения блуждающий нерв ), и проглоченная пища «комковалась» и вызывала дискомфорт в нижних отделах пищевода, пока не перешла в желудок. Кроме того, грыжи пищеводного отверстия диафрагмы часто приводят к изжога но также может вызывать боль в груди или боль во время еды.[1]
Однако в большинстве случаев грыжа пищеводного отверстия диафрагмы не вызывает никаких симптомов. Боль и дискомфорт, которые испытывает пациент, возникают из-за рефлюкса желудочного сока, воздуха или желчи. Хотя есть несколько причин кислотный рефлюкс, это чаще встречается при грыже пищеводного отверстия диафрагмы.
У новорожденных наличие Грыжа Бохдалека можно узнать[3] от таких симптомов, как затрудненное дыхание[4] учащенное дыхание, учащение пульса.[5]
Причины
Ниже приведены возможные причины грыжи пищеводного отверстия диафрагмы.[6]
- Повышенное давление внутри брюшная полость вызванный:
- Подъем тяжестей или наклонение
- Часто или тяжело кашляющий
- Сильное чихание
- Сильная рвота
- Напряжение во время дефекация (т.е. Маневр Вальсальвы )
Ожирение и возрастные изменения диафрагмы также являются общими факторами риска.
Диагностика
Диагноз грыжи пищеводного отверстия диафрагмы обычно ставится верхняя серия GI, эндоскопия или манометрия высокого разрешения.
Большая грыжа пищеводного отверстия диафрагмы на рентгенограмма грудной клетки отмечены открытыми стрелками в отличие от границ сердца, отмеченных закрытыми стрелками

Эту грыжу пищеводного отверстия диафрагмы в основном определяют по уровню воздух-жидкость (обозначено стрелками).
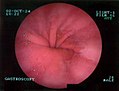
Эндоскопия верхних отделов ЖКТ с изображением грыжи пищеводного отверстия диафрагмы

Эндоскопия верхних отделов ЖКТ при ретрофлексии: грыжа пищеводного отверстия диафрагмы I типа

Грыжа пищеводного отверстия диафрагмы на КТ

Большая грыжа пищеводного отверстия диафрагмы на КТ
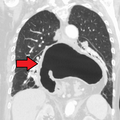
Большая грыжа пищеводного отверстия диафрагмы на КТ
Как видно на УЗИ[7]
Как видно на УЗИ[7]
Классификация

Выделяют четыре типа грыжи пищеводного отверстия диафрагмы:[8]
Тип I: Грыжа типа I, также известная как скользящая грыжа пищеводного отверстия диафрагмы, возникает, когда часть желудка скользит вверх через отверстие пищеводного отверстия диафрагмы.[9] Наблюдается расширение мышечного канала пищеводного отверстия диафрагмы и расслабление по окружности диафрагмально-пищеводная связка, позволяя части кардии желудка выйти вверх в заднее средостение. Клиническое значение грыж типа I заключается в их связи с рефлюксной болезнью. Скользящие грыжи являются наиболее распространенным типом и составляют 95% всех грыж пищеводного отверстия диафрагмы.[10] (С)
Тип II: Грыжа II типа, также известная как параэзофагеальная или перекатывающаяся грыжа, возникает, когда дно и большая кривизна желудка свертываются через диафрагму, образуя карман рядом с пищеводом.[9] Это результат локализованного дефекта диафрагмально-пищеводной связки, в то время как гастроэзофагеальный переход остается прикрепленным к преаортальной фасции и средней дугообразной связке. Дно желудка тогда служит ведущей точкой грыжи. Хотя грыжи II типа связаны с рефлюксной болезнью, их основное клиническое значение заключается в возможности механических осложнений. (D)
Тип III: Грыжи III типа имеют элементы грыж I и II типа. При прогрессирующем увеличении грыжи через перерыв диафрагмально-пищеводная связка растягивается, смещая желудочно-пищеводный переход над диафрагмой, тем самым добавляя скользящий элемент к грыже II типа.
Тип IV: Грыжа пищеводного отверстия диафрагмы IV типа связана с большим дефектом диафрагмальной связки, позволяя другим органам, таким как толстая кишка, селезенка, поджелудочная железа и тонкий кишечник, проникать в грыжевой мешок.
Конечная стадия грыж I и II типа возникает, когда весь желудок перемещается вверх в грудную клетку, поворачиваясь на 180 ° вокруг своей продольной оси, при этом кардия и привратник являются фиксированными точками. В этой ситуации аномалию обычно называют внутригрудным желудком.
Уход
В подавляющем большинстве случаев люди не испытывают значительного дискомфорта и никакого лечения не требуется. Людям с симптомами следует приподнимать изголовье кровати и не ложиться сразу после еды.[1] Если заболевание возникло в результате стресса, методы снижения стресса могут быть прописаны, или если избыточный вес, потеря веса может быть указано.
Лекарства
Антисекреторные препараты типа ингибиторы протонной помпы и ЧАС2 рецептор блокаторы могут использоваться для уменьшения секреции кислоты. Лекарства, уменьшающие нижний сфинктер пищевода (LES) давления следует избегать.[нужна цитата ]
Процедуры
В неконтролируемых исследованиях есть предварительные доказательства того, что оральная нервно-мышечная тренировка может улучшить симптомы.[11]
Хирургия
Однако в некоторых необычных случаях, например, когда грыжа пищеводного отверстия диафрагмы необычно велика или относится к параэзофагеальному типу, она может вызвать: стриктура пищевода или сильный дискомфорт. Около 5% грыж пищеводного отверстия диафрагмы являются параэзофагеальными. Если симптомы такой грыжи серьезны, например, если хронический кислотный рефлюкс может серьезно повредить пищевод или вызывает Пищевод Барретта, хирургия иногда рекомендуется. Однако хирургическое вмешательство сопряжено со своими рисками, включая смерть и инвалидность, так что даже при больших грыжах или параэзофагеальных грыжах осторожное ожидание в конечном итоге может быть более безопасным и вызывать меньше проблем, чем операция.[12] Осложнения хирургических вмешательств по исправлению грыжи пищеводного отверстия диафрагмы могут включать: синдром вздутия живота, дисфагия (проблемы с глотанием), демпинг-синдром, чрезмерное рубцевание и редко ахалазия.[12][13] Хирургические процедуры иногда со временем не срабатывают, и для ремонта требуется повторная операция.
Одна используемая хирургическая процедура называется Фундопликация по Ниссену. При фундопликации дно желудка (верхняя часть) желудка обернута или покрыта складками вокруг нижней части пищевода, предотвращая грыжу желудка через перерыв в диафрагме и рефлюкс Желудочный сок. В настоящее время процедура выполняется обычно лапароскопически. При правильном подборе пациента лапароскопическая фундопликация Недавние исследования показали относительно низкую частоту осложнений, быстрое выздоровление и относительно хорошие долгосрочные результаты.[14][15][16][17][18]
Эпидемиология
Заболеваемость грыжами пищеводного отверстия диафрагмы увеличивается с возрастом; примерно 60% людей в возрасте 50 лет и старше имеют грыжу пищеводного отверстия диафрагмы.[19] Из них 9% - симптоматические, в зависимости от компетентности врача. нижний сфинктер пищевода (ЛЕС). 95% из них - это «скользящие» грыжи пищеводного отверстия диафрагмы, при которых НПС выступает над диафрагмой вместе с желудком, и только 5% относятся к «перекатывающемуся» типу (параэзофагеальные), при которых НПС остается неподвижной, но желудок выступает над диафрагмой. диафрагма.[нужна цитата ]
Грыжи пищеводного отверстия диафрагмы наиболее распространены в Северной Америке и Западной Европе и редко - в сельских африканских сообществах.[20] Некоторые предполагают, что недостаточное количество пищевых волокон и употребление высоких сидячее положение для дефекации может увеличить риск.[21]
Рекомендации
- ^ а б c d е ж грамм час я j k л м п о п q р s т ты v ш Роман, S; Kahrilas, PJ (23 октября 2014 г.). «Диагностика и лечение грыжи пищеводного отверстия диафрагмы». BMJ (под ред. Клинических исследований). 349: g6154. Дои:10.1136 / bmj.g6154. PMID 25341679. S2CID 7141090.
Однако точную распространенность грыжи пищеводного отверстия диафрагмы определить сложно из-за присущей ей субъективности диагностических критериев. Следовательно, оценки сильно различаются - например, от 10% до 80% взрослого населения в Северной Америке.
- ^ а б "Грыжа пищеводного отверстия диафрагмы". PubMed Здоровье. В архиве из оригинала 28 апреля 2017 г.. Получено 6 мая 2017.
- ^ Чанг С.В., Ли Х.С., Йунг С.Й., Чан В.Т., Хсу СН, Као Х.А., Хунг Х.Й., Чанг Дж.Х., Шеу Дж.С., Ван Н.Л. (2010). «Двадцатилетний обзор ранних и поздних врожденных диафрагмальных грыж Бохдалека: отличаются ли они клиническими спектрами?». Педиатр Неонатол. 51 (1): 26–30. Дои:10.1016 / S1875-9572 (10) 60006-X. PMID 20225535.
- ^ Ганешан Д.М., Корреа А.М., Бхосале П., Вапорциан А.А., Райс Д., Мехран Р.Дж., Уолш Г.Л., Айер Р., Рот Д.А., Свишер С.Г., Хофстеттер В.Л. (2013). «Диафрагмальная грыжа после эзофагэктомии у 440 пациентов с длительным наблюдением». Энн Торак Сург. 96 (4): 1138–45. Дои:10.1016 / j.athoracsur.2013.04.076. PMID 23810174.
- ^ Алам, А; Чандер, Б. (Июль 2005 г.). «Взрослая грыжа бочдалека». MJAFI. 61 (3): 284–6. Дои:10.1016 / S0377-1237 (05) 80177-7. ЧВК 4925637. PMID 27407781.
- ^ «Грыжа пищеводного отверстия диафрагмы - симптомы и причины».
- ^ а б «UOTW №39 - УЗИ недели». УЗИ недели. 25 февраля 2015 г. В архиве из оригинала 9 мая 2017 г.. Получено 27 мая 2017.
- ^ Kahrilas, Peter J .; Kim, Hyon C .; Пандольфино, Джон Э. (2008). «Подходы к диагностике и классификации грыжи пищеводного отверстия диафрагмы». Передовая практика и исследования в клинической гастроэнтерологии. 22 (4): 601–616. Дои:10.1016 / j.bpg.2007.12.007. ЧВК 2548324. PMID 18656819.
- ^ а б Льюис, Шэрон Мантик (2017). Медико-хирургическое сестринское дело: оценка и решение клинических проблем. Бухер, Линда, Хейткемпер, Маргарет М. (Маргарет Маклин), Хардинг, Марианн (10-е изд.). Сент-Луис, штат Миссури. ISBN 978-0-323-32852-4. OCLC 944472408.
- ^ Деннис Каспер; Энтони Фаучи; Стивен Хаузер; Дэн Лонго; Дж. Ларри Джеймсон; Джозеф Лоскальцо (8 апреля 2015 г.). Принципы внутренней медицины Харрисона, 19e (19 изд.). McGraw-Hill Global Education. п. 1902 г. ISBN 978-0071802154.
- ^ «Клинические и технические доказательства | IQoro для грыжи пищеводного отверстия диафрагмы | Рекомендации | NICE». www.nice.org.uk. Получено 23 апреля 2020.
- ^ а б Стилопулос Н., Газель Г.С., Раттнер Д.В. (2002). «Параэзофагеальные грыжи: операция или наблюдение?». Энн Сург. 236 (4): 492–500. Дои:10.1097/00000658-200210000-00012. ЧВК 1422604. PMID 12368678.
- ^ NHS. «Лапароскопическая фундопликация по Ниссену» (PDF).
- ^ Migaczewski M, Pędziwiatr M, Matłok M, Budzyński A (2013). «Лапароскопическая фундопликация по Ниссену в лечении пищевода Барретта - 10-летний опыт». Wideochir Inne Tech Maloinwazyjne. 8 (2): 139–45. Дои:10.5114 / wiitm.2011.32941. ЧВК 3699774. PMID 23837098.
- ^ Виттеман Б.П., Страйкерс Р., де Вриз Е., Тоемен Л., Кончилло Дж. М., Хаметеман В., Дагнели П.С., Кук Г.Х., Буви Н.Д. (2012). «Трансоральная безоперационная фундопликация для лечения гастроэзофагеальной рефлюксной болезни в клинической практике». Хирургическая эндоскопия. 26 (11): 3307–15. Дои:10.1007 / s00464-012-2324-2. ЧВК 3472060. PMID 22648098.
- ^ Озмен В., Оран Э.С., Горгун Э., Асоглу О, Игчи А., Кесер М., Диздароглу Ф. (2006). «Гистологические и клинические результаты после лапароскопической фундопликации Ниссена по поводу гастроэзофагеальной рефлюксной болезни и пищевода Барретта». Хирургическая эндоскопия. 20 (2): 226–9. Дои:10.1007 / s00464-005-0434-9. PMID 16362470. S2CID 25195984.
- ^ Аббас А.Е., Дешам С., Кассиви С.Д., Аллен М.С., Николс Ф.К., Миллер Д.Л., Пайролеро ПК (2004). «Пищевод Барретта: роль лапароскопической фундопликации». Анна. Грудной. Surg. 77 (2): 393–6. Дои:10.1016 / S0003-4975 (03) 01352-3. PMID 14759403.
- ^ «Индекс журнала PDF (плата за статью)» (PDF). Lange Current Медицинская диагностика и лечение, 2006 г.. В архиве (PDF) из оригинала 27 февраля 2015 г.
- ^ Гоял Радж К., "Глава 286. Заболевания пищевода". Принципы внутренней медицины Харрисона, 17e.
- ^ Беркитт Д.П. (1981). «Хиатусная грыжа: можно ли предотвратить?». Являюсь. J. Clin. Нутр. 34 (3): 428–31. Дои:10.1093 / ajcn / 34.3.428. PMID 6259926.
- ^ Зонтаг С (1999). «Определение ГЭРБ». Йель Дж Биол Мед. 72 (2–3): 69–80. ЧВК 2579007. PMID 10780568.
внешняя ссылка
| Классификация | |
|---|---|
| Внешние ресурсы |










