Некротический фасциит - Necrotizing fasciitis
| Некротический фасциит | |
|---|---|
| Другие имена | Плотоядные бактерии, синдром плотоядных бактерий,[1] некротическая инфекция мягких тканей (NSTI),[2] некротический фасциит |
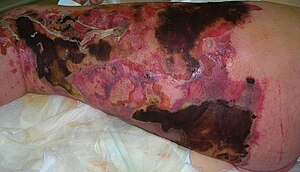 | |
| Человек с некротическим фасциитом. На левой ноге сильное покраснение и смерть ткани. | |
| Произношение | |
| Специальность | Инфекционное заболевание |
| Симптомы | Тяжелая боль, высокая температура кожа пурпурного цвета в пораженной области[3] |
| Обычное начало | Внезапно, быстро распространяется[3] |
| Причины | Несколько типов бактерии,[4] случайный грибок[5] |
| Факторы риска | Слабая иммунная функция например, из сахарный диабет или же рак, ожирение, алкоголизм, внутривенное употребление наркотиков, заболевание периферических артерий[2][3] |
| Диагностический метод | На основании симптомов медицинская визуализация[4] |
| Дифференциальная диагностика | Целлюлит, пиомиозит, газовая гангрена[6] |
| Профилактика | Уход за раной, мытье рук[3] |
| Уход | Операция по удалению инфицированной ткани, внутривенный антибиотики[2][3] |
| Прогноз | ~ 30% смертность[2] |
| Частота | 0,7 на 100 000 в год[4] |
Некротический фасциит (NF), также известный как болезнь поедания плоти, является инфекционное заболевание что приводит к смерть частей тела мягких тканей.[3] Это внезапное тяжелое заболевание, которое быстро распространяется.[3] Симптомы обычно включают красную или пурпурную кожу в пораженной области, сильную боль, высокая температура и рвота.[3] Наиболее часто поражаются конечности и промежность.[2]
Обычно инфекция попадает в организм через разрыв кожи, например, порез или гореть.[3] Факторы риска включают: плохая иммунная функция например, из сахарный диабет или же рак, ожирение, алкоголизм, внутривенное употребление наркотиков, и заболевание периферических артерий.[2][3] Обычно это не распространяется между людьми.[3] Заболевание подразделяется на четыре типа в зависимости от поражающего организма.[4] От 55 до 80% случаев связаны с более чем одним типом бактерии.[4] Метициллин-устойчивый Золотистый стафилококк (MRSA) затрагивает до трети случаев.[4] Медицинская визуализация часто помогает подтвердить диагноз.[4]
Некротический фасциит можно предотвратить с помощью надлежащих уход за раной и мытье рук.[3] Обычно лечится операция по удалению инфицированной ткани, и внутривенный антибиотики.[2][3] Часто используется комбинация антибиотиков, например: пенициллин G, клиндамицин, ванкомицин, и гентамицин.[2] Задержка в операции связана с гораздо более высоким риском смерти.[4] Несмотря на качественное лечение, риск смерти составляет от 25 до 35%.[2]
Некротический фасциит встречается примерно у 0,4 человек на 100 000 в год в США и примерно у 1 на 100 000 в Западной Европе.[4] Оба пола страдают одинаково.[2] Это становится более распространенным среди пожилых людей и редко встречается у детей.[4] Он был описан, по крайней мере, со времен Гиппократ.[2] Термин «некротический фасциит» впервые вошел в употребление в 1952 году.[4][7]
Признаки и симптомы
Симптомы могут включать жар, отек и жалобы на сильную боль. Начальные изменения кожи похожи на целлюлит или же абсцесс, что затрудняет диагностику на ранних стадиях. Уплотнение кожи и мягких тканей и отек за пределами области кожных изменений обычно присутствуют у лиц с ранними некротическими изменениями.[2] Покраснение и отек обычно переходят в окружающие нормальные ткани. Вышележащая кожа может выглядеть блестящей и натянутой.[8] Другими признаками, которые больше указывают на некротические изменения (но присутствуют на более поздних стадиях в 7-44% случаев), являются: формирование буллы, кровотечение в кожу который присутствует перед кожей некроз[2] (кожа меняет цвет с красного на фиолетовый и черный из-за тромбоз кровеносных сосудов),[8] наличие газа в тканях и снижение или отсутствие ощущения на коже[2] (из-за некроза подлежащих нервов).[8] Быстрый переход к шок несмотря на терапию антибиотиками, это еще одно свидетельство некротического фасциита. Некротические изменения в паховой области известны как Гангрена Фурнье.[2]
Однако тем, у кого ослаблен иммунитет (рак, употребляйте кортикостероид, на лучевая терапия, химиотерапия, ВИЧ / СПИД, или предшествующий орган или Костный мозг трансплантация) может не показать нормальных симптомов. У лиц с ослабленным иммунитетом вдвое выше риск смерти от некротических инфекций, поэтому в этой группе следует сохранять более высокую подозрительность.[2]
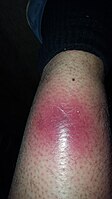
Самый первый симптом НФ. Центр явно становится темно-красным (фиолетовым).

Ранние симптомы некротического фасциита. Более темный красный центр станет черным.
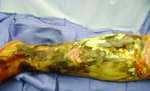
Некротический фасциит III типа, вызванный: вибрион vulnificus.
Причина
Факторы риска
Более 70% случаев регистрируются у людей, по крайней мере, с одной из этих клинических ситуаций: иммуносупрессия, диабет, алкоголизм / злоупотребление наркотиками / курение, злокачественные новообразования и хронические системные заболевания. По неясным причинам это иногда происходит у людей с явно нормальным общим состоянием.[9]
Некротический фасциит может возникать в любой части тела, но чаще встречается на конечностях, промежность, и гениталии. Лишь единицы из таких случаев возникают в области груди и живота. Обычной причиной инфекции является травма, например, от внутривенной инъекции лекарства, инъекции инсулина, укусов животных и насекомых, введения катетера через кожу или свищ соединение кожи с внутренними органами тела. Кожные инфекции, такие как абсцесс и язвы, также могут осложнять некротический фасциит. У пациентов со стрептококковым фарингитом предполагается распространение инфекции через кровь. При инфицировании промежности и половых органов (Гангрена Фурнье ), травма, хирургия, инфекция мочевыводящих путей, камни и Бартолиновая железа абсцесс - обычные причины.[2]
Риск развития некротического фасциита из раны можно снизить за счет тщательного ухода за раной и мытья рук.[3]
Бактерии
Типы некротической инфекции мягких тканей можно разделить на четыре класса в зависимости от типов бактерий, поражающих мягкие ткани. Эта система классификации была впервые описана Джулиано и его коллегами в 1977 году.[4][2]
Инфекция I типа: Это наиболее распространенный тип инфекции, на который приходится от 70 до 80% случаев. Это вызвано смесью бактерий, обычно в области живота или паха.[4] Этот тип инфекции обычно вызывается различными видами Грамположительный кокки, (Золотистый стафилококк, Streptococcus pyogenes, и энтерококки ), Грамотрицательный стержни, (кишечная палочка, Синегнойная палочка ), и анаэробы, (Бактероиды и Clostridium разновидность).[4] Пострадавшие люди обычно старше с сопутствующими заболеваниями, такими как сахарный диабет, ожирение и иммунодефицит.[4] Обычно причиной таких инфекций не является травма. Инфекция абсцесса или перфорация кишечника в анамнезе с бактериальная транслокация могут быть вызваны. Клостридиальная инфекция составляет 10% инфекций типа I. Clostridium вовлеченные виды Clostridium perfringens, Clostridium septicum, и Clostridium sordellii, которые обычно вызывают газовая гангрена (также известный как мионекроз). Clostridium perfringens производит два смертельных токсина: альфа-токсин и тета-токсин. Альфа-токсин вызывает чрезмерную агрегацию тромбоцитов, которая блокирует кровеносные сосуды и лишает жизненно важные органы снабжения кислородом. Это создает кислую среду с дефицитом кислорода для размножения бактерий. Когда альфа-токсин всасывается мягкими тканями, он может подавлять миграция лейкоцитов из кровеносных сосудов в мягкие ткани, тем самым нанося ущерб фагоцит функция. Два токсина вместе могут вызвать разрушение эритроцитов в кровеносных сосудах, повреждение целостности кровеносных сосудов и подавление сердечной деятельности.
Clostridium sordellii также могут продуцировать два основных токсина: все известные вирулентные штаммы продуцируют летальный токсин основного фактора вирулентности (TcsL), а некоторые также продуцируют геморрагический токсин (TcsH). TcsL и TcsH оба являются членами большой клостридиальный цитотоксин (LCC) семья.[10] Ключ Clostridium septicum фактор вирулентности - это порообразующий токсин называется альфа-токсином, хотя он не имеет отношения к Clostridium perfringens альфа-токсин. Мионекротические инфекции, вызываемые этими видами клостридиоза, обычно возникают при инъекциях. героин пользователей. Пациенты с клостридиальными инфекциями обычно испытывают сильную боль в месте раны, где из раны обычно вытекает дурно пахнущая кровь, смешанная с сыворотка (серозно-кровянистые выделения). Шок может быстро прогрессировать после первоначальной травмы или инфекции, а после наступления шокового состояния вероятность смерти превышает 50%. Другая бактерия, связанная с таким же быстрым прогрессированием заболевания, - это стрептококковая инфекция группы А (по большей части Streptococcus pyogenes). Между тем, другим бактериальным инфекциям требуется два или более дней, чтобы проявиться симптомы.[2]
Инфекция II типа: Эта инфекция составляет от 20 до 30% случаев, в основном поражая конечности.[4][11] В основном это касается Streptococcus pyogenes бактерии, отдельно или в сочетании со стафилококковыми инфекциями. Оба типа бактерий могут быстро развиваться и проявляться как синдром токсического шока. Стрептококк виды производят М белок, который действует как суперантиген, стимулируя массивный системный иммунный ответ, который не эффективен против бактериального антигена, вызывая шок. Инфекция II типа чаще поражает молодых, здоровых взрослых людей с травмами в анамнезе.[2]
Инфекция III типа: Vibrio vulnificus, бактерия, обнаруженная в соленая вода, является редкой причиной этой инфекции, которая возникает из-за повреждения кожи. Развитие болезни похоже на тип II, но иногда с небольшими видимыми изменениями кожи.[2]
Инфекция IV типа: Некоторые авторы описывают инфекцию IV типа как грибковую по своей природе.[4]
Диагностика
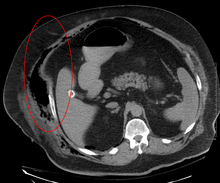

Ранняя диагностика затруднена, поскольку болезнь часто выглядит на ранней стадии как простая поверхностная кожная инфекция.[4] Хотя ряд лабораторных методов и методов визуализации могут вызвать подозрение на некротический фасциит, ни один из них не может его исключить.[13] Золотой стандарт диагностики - хирургическое исследование в обстановке высокого подозрения. В случае сомнений можно сделать небольшой разрез пораженной ткани, и если палец легко разделит ткань вдоль фасциальный самолет, диагноз подтвержден и обширный обработка раны должен быть выполнен.[2]
Медицинская визуализация
Визуализация играет ограниченную роль в диагностике некротического фасциита. Задержка во времени при выполнении визуализации является серьезной проблемой. Обычная рентгенография может показать подкожную эмфизему (газ в подкожная клетчатка ), что сильно указывает на некротические изменения, но недостаточно чувствительно, чтобы выявить все случаи, потому что некротические кожные инфекции, вызванные бактериями, отличными от клостридиальных, обычно не проявляют подкожной эмфиземы. Если диагноз все еще вызывает сомнения, компьютерная томография (КТ) сканирование и магнитно-резонансная томография (МРТ) являются более чувствительными методами, чем обычная рентгенография. Однако и компьютерная томография, и МРТ недостаточно чувствительны, чтобы полностью исключить некротические изменения.[2] КТ может показать утолщение фасции, отек, подкожный газ и образование абсцесса.[2] При МРТ, когда происходит отбор жидкости с вовлечением глубокой фасции, утолщение или усиление контрастная инъекция следует сильно подозревать некротический фасциит. Между тем, ультразвуковое исследование может показать образование поверхностного абсцесса, но оно недостаточно чувствительно для диагностики некротического фасциита.[2] КТ может выявить около 80% случаев, в то время как МРТ может выявить немного больше.[14]
Система баллов
Количество лейкоцитов более 15000 клеток / мм3 и уровень натрия в сыворотке менее 135 ммоль / л имеют чувствительность 90% при обнаружении некротической инфекции мягких тканей.[нужна цитата ] Он также имеет 99% шанс исключение некротических изменений, если значения показали иное. Разрабатываются различные системы оценки для определения вероятности заражения некротическим фасциитом, но наиболее часто используется система оценок, разработанная Вонгом и его коллегами в 2004 году. Это лабораторный индикатор риска некротического фасциита (LRINEC), который можно использовать для стратификации по риску людей, имеющих признаки тяжелого целлюлита или абсцесса, для определения вероятности наличия некротического фасциита. Он использует шесть лабораторных значений: С-реактивный белок, общий лейкоцит считать, гемоглобин, натрий, креатинин и кровь глюкоза.[2] Оценка 6 или более указывает на то, что следует серьезно подумать о некротическом фасциите.[15] Критерии оценки:
- CRP (мг / л) ≥150: 4 балла
- Количество лейкоцитов (× 103/ мм3)
- <15: 0 баллов
- 15–25: 1 балл
- > 25: 2 балла
- Гемоглобин (г / дл)
- > 13,5: 0 баллов
- 11–13,5: 1 балл
- <11: 2 балла
- Натрий (ммоль / л) <135: 2 балла
- Креатинин (мкмоль / л)> 141: 2 балла
- Глюкоза (ммоль / л)> 10: 1 балл[15][16]
Однако система подсчета очков не прошла валидацию. Значения будут ложноположительными, если присутствуют какие-либо другие воспалительные состояния. Следовательно, значения, полученные с помощью этой системы оценок, следует интерпретировать с осторожностью.[2] Около 10% пациентов с некротическим фасциитом в исходном исследовании по-прежнему имели показатель LRINEC <6.[15] Валидационное исследование показало, что пациенты с баллом LRINEC ≥6 имеют более высокий уровень как смерти, так и ампутации.[17]
Профилактика
Некротический фасциит можно частично предотвратить с помощью хорошего уход за раной и мытье рук.[3]
Уход
Хирургический обработка раны (отсечение пораженных тканей) - это основа лечения некротического фасциита. Раннее медицинское лечение часто является условным; Таким образом, прием антибиотиков следует начинать при появлении подозрения на это состояние. Для определения адекватного охвата антибиотиками берутся культуры тканей (а не мазки из раны), и в зависимости от результатов антибиотики могут быть изменены. Помимо контроля артериального давления и гидратации, следует начать оказание поддержки тем, у кого нестабильные жизненно важные функции и низкий диурез.[2]
Хирургия
Агрессивная обработка раны должна выполняться на ранней стадии, обычно сразу после того, как будет поставлен диагноз некротической инфекции мягких тканей (NSTI). Хирургические разрезы часто выходят за пределы областей уплотнения (затвердевшей ткани), чтобы удалить поврежденные кровеносные сосуды, ответственные за уплотнение. Однако мягкие ткани, пораженные целлюлитом, иногда не обрабатывают для последующего покрытия раны кожей. Для удаления дополнительной некротической ткани можно использовать более одной операции. В некоторых случаях, когда конечность поражена NSTI, ампутация может быть хирургическим методом выбора. После обработки раны следует наложить соответствующие повязки, чтобы предотвратить обнажение костей. сухожилия, и хрящ чтобы такие структуры не пересыхали и способствовали заживлению ран.[2]
При некротической инфекции области промежности (гангрена Фурнье) обработка раны и уход за ней могут быть затруднены из-за выделений, которые часто загрязняют эту область и влияют на процесс заживления ран. Таким образом, регулярная смена повязок с помощью системы управления калом может помочь сохранить чистоту раны в области промежности. Иногда, колостома может потребоваться отвести экскреторные продукты, чтобы рана в области промежности оставалась чистой.[2]

Рана после агрессивной острой хирургической обработки НФ
Некротическая ткань левой ноги удалена хирургическим путем

Послеоперационная обработка раны и пересадка кожи
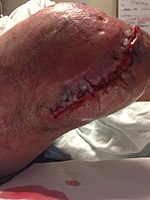
После ампутации коленного сустава
Антибиотики
Эмпирические антибиотики обычно назначаются сразу после постановки диагноза NSTI, а затем переходят на антибактериальную терапию с контролем посева. В случае NSTIs эмпирические антибиотики широкого спектра действия, включая грамположительные (включая MRSA), грамотрицательные и анаэробные бактерии.[18]
Хотя в исследованиях сравнивали моксифлоксацин (фторхинолон) и амоксициллин-клавуланат (пенициллин) и оценивали соответствующую продолжительность лечения (от 7 до 21 дня), окончательных выводов об эффективности лечения, идеальной продолжительности лечения или побочных эффектах не было. могло быть сделано из-за некачественных доказательств.[18]
Дополнительная терапия
- Гипербарический кислород: Исследования на людях и животных показали, что высокое напряжение кислорода в тканях помогает уменьшить отек, стимулировать фибробласт рост, увеличение убивающей способности лейкоцитов, подавление высвобождения бактериального токсина и повышение эффективности антибиотиков,[2] не было показано качественных исследований, подтверждающих или опровергающих использование гипербарической оксигенотерапии у пациентов с ИППП.[18]
- Внутривенный иммуноглобулин (IVIG): Не было продемонстрировано четкой разницы между использованием ВВИГ и плацебо при лечении НИПТ, а одно исследование показало серьезные побочные эффекты при использовании ВВИГ, включая острое повреждение почек, аллергические реакции, синдром асептического менингита, гемолитическую анемию, тромбы и передающиеся агенты.[18]
- AB103: Одно исследование оценило эффективность нового типа лечения, который влияет на иммунный ответ, под названием AB103. Исследование не показало разницы в смертности при использовании этой терапии, но сделать окончательные выводы сложно из-за низкого качества доказательств.[18]
- Поддерживающая терапия: Поддерживающая терапия, часто включая внутривенную гидратацию, уход за раной, антикоагулянты для предотвращения тромбоэмболических событий, обезболивание и т. Д., Всегда должна предоставляться пациентам, когда это необходимо.[нужна цитата ]
Эпидемиология
Некротический фасциит поражает примерно 0,4 из 100 000 человек в год в Соединенных Штатах.[4] В Соединенных Штатах ежегодно происходит около 1000 случаев некротического фасциита, но частота их растет. Это может быть связано с повышением осведомленности об этом состоянии, приводящим к увеличению количества сообщений, вирулентностью бактерий или повышением устойчивости бактерий к антибиотикам.[2] В некоторых регионах мира он встречается так же часто, как один на 100 000 человек.[4]
Более высокие показатели некротического фасциита наблюдаются у лиц с ожирением или диабетом, а также у лиц с ослабленным иммунитетом, алкоголиков или страдающих алкоголем. заболевание периферических артерий. Однако болезнь также может возникать у молодых, здоровых взрослых людей без каких-либо заболеваний. НПВП может увеличить частоту некротических инфекций из-за модификации иммунного ответа в организме, поскольку НПВП подавляют циклокигеназа -1 и циклокигеназа-2 ферменты, которые важны для производства тромбоксан и простагландин E2. Простагландин вызывает жар, воспаление и боль. Ингибирование выработки простагландина E2 снижает воспалительный ответ и адгезию лейкоцитов и, таким образом, снижает иммунный ответ против бактериальной инвазии, вызывая инфекцию мягких тканей.[2]
История
В пятом веке до нашей эры Гиппократ описал некротизирующую инфекцию мягких тканей как заболевание, которое было осложнением стрептококковой инфекции, при которой у пострадавших будет "рожа по всему телу, а причиной была всего лишь тривиальная авария. Кости, плоть и сухожилия (пуповина, сухожилие или нерв) отвалялись от тела, и было много смертей ". Первое английское описание некротической инфекции мягких тканей было сделано британским хирургом Леонардом Гиллеспи и британскими врачами Гилбертом Блейном и Томас Троттер в 18 веке. В то время некротическая инфекция мягких тканей была известна как фагеденовая язва (язва, которая распространяется и разрушает окружающие ткани), гангренозная фагена, гангренозная язва, злокачественная язва, гнилостная язва или госпитальная гангрена. Позже более широкое распространение получила «госпитальная гангрена». В 1871 г. Армия Конфедеративных Штатов хирург Джозеф Джонс сообщил о 2642 случаях госпитальной гангрены с уровнем смертности 46%. В 1883 г. Жан-Альфред Фурнье описали некротическую инфекцию промежности и мошонка, теперь называется гангреной Фурнье. Термин «некротический фасциит» впервые был введен Уилсоном в 1952 году. Его определение стало более широким, включив не только инфекцию фасция, но и другие инфекции мягких тканей.[2]
Известные случаи
- 1994 Люсьен Бушар, бывший премьер Квебек, Канада, заразившаяся, будучи лидером официальной федеральной оппозиции. Bloc Québécois участник, потерявший ногу из-за болезни.[19]
- 1994 Группа случаев произошла в Глостершире, на западе Англии. Из пяти подтвержденных и одной вероятной инфекции двое скончались. Считалось, что дела связаны. Первые два приобрели Streptococcus pyogenes бактерии во время операции; остальные четыре были приобретены сообществом.[20] Эти случаи получили широкое освещение в газетах с мрачными заголовками, такими как «Жук, поедающий плоть, съел мое лицо».[21]
- 1997 Кен Кендрик, бывший агент и частичный владелец Сан-Диего Падрес и Аризона Даймондбэкс, заразился болезнью. Ему сделали семь операций чуть больше чем за неделю, а позже он полностью выздоровел.[22]
- 2004 Дон Риклз, Американский комик, актер и писатель, особенно известный оскорбительная комедия, заболел болезнью левой ноги. Он перенес шесть операций и позже выздоровел. В последние годы из-за этого состояния он вынужден был играть комедию со стула. [23]
- 2004 Эрик Аллин Корнелл, победитель 2001 г. Нобелевская премия по физике, потерял левую руку и плечо из-за болезни.[24]
- 2005 Александру Марин, физик-экспериментатор, профессор Массачусетский технологический институт, Бостонский университет, и Гарвардский университет, и исследователь в ЦЕРН и ОИЯИ, умер от болезни.[25]
- 2006 Алан Корен, Британский писатель и сатирик, объявил в своей рождественской колонке для Времена что его долгое отсутствие в качестве обозревателя было вызвано тем, что он заразился этим заболеванием во время отпуска во Франции.[26]
- 2009 Р. В. Джонсон, Британский журналист и историк, заболел этой болезнью в марте после травмы стопы во время плавания. Ему ампутировали ногу выше колена.[27]
- 2011 Джефф Ханнеман, гитарист трэш-метал группы Убийца, заразился болезнью. Он умер от печеночной недостаточности два года спустя, 2 мая 2013 года, и предполагалось, что его инфекция стала причиной смерти. Однако 9 мая 2013 года официальная причина смерти была объявлена как связанная с алкоголем. цирроз. Ханнеман и его семья, по-видимому, не знали о масштабах этого состояния незадолго до его смерти.[28]
- 2011 Питер Уоттс, Канадский писатель-фантаст, заразился этой болезнью. В своем блоге Уоттс сообщил: «Мне сказали, что я был в нескольких часах от смерти ... Если когда-либо существовала болезнь, подходящая для писателя-фантаста, то это должна быть болезнь поедания плоти. .. распространился по моей ноге так быстро, как Звездный путь космическая болезнь в замедленной съемке ".[29]
- 2014 Даниэль Гильденлёв, Шведский певец и автор песен группы Боль спасения, провел несколько месяцев в больнице после того, как в начале 2014 года ему поставили диагноз некротический фасциит на спине. После выздоровления он написал альбом В уходящем свете дня,[30] концептуальный альбом о его опыте во время госпитализации.[31]
- 2015 Эдгар Сависаар, Эстонскому политику ампутировали правую ногу. Заболел он во время поездки в Таиланд.[32]
Смотрите также
- Capnocytophaga canimorsus
- Гангрена
- Мукормикоз, редкая грибковая инфекция, которая может напоминать некротический фасциит (см. список НФ типа IV выше)
- Нома (болезнь)
- Синдром токсического шока
- Vibrio vulnificus
Рекомендации
- ^ Ракель, Дэвид; Ракель, Роберт Э. (2015). Учебник семейной медицины. Elsevier Health Sciences. п. 193. ISBN 9780323313087. В архиве из оригинала от 08.09.2017.
- ^ а б c d е ж грамм час я j k л м п о п q р s т ты v ш Икс у z аа ab ac объявление ае аф аг ах Hakkarainen, Timo W .; Копари, Николь М .; Pham, Tam N .; Эванс, Хизер Л. (2014). «Некротические инфекции мягких тканей: обзор и современные концепции лечения, системы помощи и результаты». Актуальные проблемы хирургии. 51 (8): 344–62. Дои:10.1067 / j.cpsurg.2014.06.001. ЧВК 4199388. PMID 25069713.
- ^ а б c d е ж грамм час я j k л м п о «Некротический фасциит: редкое заболевание, особенно для здоровых». CDC. 15 июня 2016 г. В архиве из оригинала от 9 августа 2016 г.. Получено 13 августа 2016.
- ^ а б c d е ж грамм час я j k л м п о п q р s т Paz Maya, S; Дуалде Бельтран, Д; Lemercier, P; Лейва-Салинас, К. (май 2014 г.). «Некротический фасциит: срочный диагноз». Скелетная радиология. 43 (5): 577–89. Дои:10.1007 / s00256-013-1813-2. PMID 24469151. S2CID 9705500.
- ^ Ральстон, Стюарт Х .; Penman, Ian D .; Страчан, Марк В. Дж .; Хобсон, Ричард (2018). Электронная книга "Принципы и практика медицины Дэвидсона". Elsevier Health Sciences. п. 227. ISBN 9780702070266.
- ^ Ферри, Фред Ф. (2013). Электронная книга Ferri's Clinical Advisor, 2014 г .: 5 книг в 1. Elsevier Health Sciences. п. 767. ISBN 978-0323084314.
- ^ Уилсон, Б. (1952). "Некротический фасциит". Американский хирург. 18 (4): 416–31. PMID 14915014.
- ^ а б c Трент, Дженнифер Т .; Кирснер, Роберт С. (2002). "Некротический фасциит". Раны. 14 (8): 284–92.
- ^ Pricop M, Urechescu H, Sîrbu A, Urtilă E (март 2011 г.). "Fasceita necrozantă cervico-toracică: caz clinic și recnzie a literaturii de specialitate" [Некротический шейный фасциит: клинический случай и обзор литературы]. Revista de chirurgie oro-maxilo-facială și implantologie [Журнал челюстно-лицевой хирургии и имплантологии] (на румынском языке). 2 (1): 1–6. ISSN 2069-3850. Архивировано из оригинал на 2016-03-22. Получено 2016-04-07.
- ^ Картер, Глен П. (2011). «TcsL является важным фактором вирулентности в Clostridium sordellii ATCC 9714». Инфекция и иммунитет. 79 (3): 1025–1032. Дои:10.1128 / IAI.00968-10. ЧВК 3067498. PMID 21199912.
- ^ Сарани, Бабак; Сильная, Мишель; Паскуаль, Хосе; Шваб, К. Уильям (2009). «Некротический фасциит: современные концепции и обзор литературы». Журнал Американского колледжа хирургов. 208 (2): 279–88. Дои:10.1016 / j.jamcollsurg.2008.10.032. PMID 19228540.
- ^ «UOTW # 58 - УЗИ недели». УЗИ недели. 7 сентября 2015. В архиве из оригинала 18 июля 2016 г.. Получено 27 мая 2017.
- ^ Апрель, Мэриленд; Лонг, Б. (13 августа 2018 г.). «Какова точность физического обследования, визуализации и оценки LRINEC для диагностики некротической инфекции мягких тканей?». Анналы неотложной медицины. 73 (1): 22–24. Дои:10.1016 / j.annemergmed.2018.06.029. PMID 30115465.
- ^ Puvanendran, R; Хьюи, JC; Пасупати, С. (октябрь 2009 г.). "Некротический фасциит". Канадский семейный врач. 55 (10): 981–7. ЧВК 2762295. PMID 19826154.
- ^ а б c Вонг, Чин-Хо; Кхин, Лай-Вай; Heng, Kien-Seng; Тан, Кок-Чай; Низкий, Cheng-Ooi (2004). «Шкала LRINEC (лабораторный индикатор риска некротического фасциита): инструмент для отличия некротического фасциита от других инфекций мягких тканей». Реанимационная медицина. 32 (7): 1535–41. Дои:10.1097 / 01.CCM.0000129486.35458.7D. PMID 15241098. S2CID 15126133.
- ^ «Система оценки LRINEC для некротического фасциита». Учебники по неотложной медицине EMT. В архиве из оригинала от 14.09.2011.
- ^ Су, И-Чун; Чен, Хун-Вэнь; Хун Юй-Ченг; Чен, Чжи-Цунг; Сяо, Чэн-Тин; Чен, И-Чуан (2008). «Лабораторный индикатор риска для оценки некротического фасциита и результатов». Журнал хирургии ANZ. 78 (11): 968–72. Дои:10.1111 / j.1445-2197.2008.04713.x. PMID 18959694. S2CID 10467377.
- ^ а б c d е Хуа, С; Bosc, R; Сбидиан, Е; De Prost, N; Хьюз, К; Jabre, P; Chosidow, O; Ле Клеш, Л. (31 мая 2018 г.). «Вмешательства при некротических инфекциях мягких тканей у взрослых». Кокрановская база данных систематических обзоров. 5: CD011680. Дои:10.1002 / 14651858.CD011680.pub2. ЧВК 6494525. PMID 29851032.
- ^ Сейчрист, Лиза (7 октября 1995 г.). «Бич прошлого и будущего: могут ли обычные противовоспалительные препараты позволить бактериям принять смертельный оборот?» (PDF). Новости науки. 148 (15): 234–5. Дои:10.2307/4018245. JSTOR 4018245. Архивировано из оригинал (PDF) 2 декабря 2007 г.
- ^ Картрайт, К; Логан, М; МакНалти, C; Харрисон, S; Джордж, Р; Efstratiou, A; Макэвой, М; Бегг, Н. (1995). «Группа случаев стрептококкового некротического фасциита в Глостершире». Эпидемиология и инфекция. 115 (3): 387–97. Дои:10,1017 / с0950268800058544. ЧВК 2271581. PMID 8557070.
- ^ Диксон, Бернхард (11 марта 1996 г.). «Микроб месяца: что стало с плотоядным насекомым?». Независимый. В архиве из оригинала 14 декабря 2013 г.. Получено 28 мая 2013.
- ^ "Жизнь Мурада изменила редкая болезнь В архиве 2009-09-08 на Wayback Machine
- ^ «Дон Риклс был политически некорректным до того, как это стало неправильным. И в 90 лет он все еще идет». Вашингтон Пост. 2016-05-25. Получено 2019-12-05.
- ^ Корнелл обсуждает с репортерами свое выздоровление от некротического фасциита В архиве 2013-01-17 в Wayback Machine
- ^ "In Memoriam - Александру А. Марин (1945–2005) В архиве 2007-05-06 на Wayback Machine ", ATLAS eNews, Декабрь 2005 г. (по состоянию на 5 ноября 2007 г.).
- ^ Алан Корен (20 декабря 2006 г.). «Раньше меня так грубо прервали». Времена. Архивировано из оригинал 29 июня 2011 г.
- ^ Р. В. Джонсон "Дневник", Лондонское обозрение книг В архиве 2009-08-03 на Wayback Machine, 6 августа 2009 г., стр. 41
- ^ "Гитарист Slayer Джефф Ханнеман: Официальная причина смерти раскрыта - 9 мая 2013 г.". Blabbermouth.net. Roadrunner Records. 2013-05-09. В архиве из оригинала 7 июня 2013 г.. Получено 10 мая 2013.
- ^ "Пластинированный человек". rifters.com. В архиве с оригинала от 20 июня 2015 г.. Получено 19 июн 2015.
- ^ "Pain of Salvation выпустит альбом" In the Passing Light Of Day "в январе". Blabbermouth.net. InsideOut Music. 2016-11-10. В архиве из оригинала на 2017-01-12. Получено 10 янв 2017.
- ^ "Фронтмен Pain of Salvation Даниэль Гильденлёв об излечении от пожирающей плоть инфекции". bravewords.com. InsideOut Music. В архиве из оригинала на 2017-01-11. Получено 10 янв 2017.
- ^ Новости на эстонском языке об ампутации ноги Эдгару Сависаарсу. В архиве 2016-03-26 в Wayback Machine
внешняя ссылка
| Классификация | |
|---|---|
| Внешние ресурсы |








