Здравоохранение во Франции - Health care in France
В Французская система здравоохранения один из всеобщее здравоохранение в значительной степени финансируется государством национальное медицинское страхование. В своей оценке мировых систем здравоохранения 2000 г. Всемирная организация здоровья обнаружили, что Франция предоставил «лучшую общую медицинскую помощь» в мире.[1] В 2017 году Франция потратила 11,3% от ВВП на здравоохранение, или 5 370 долларов США на душу населения,[2] эта цифра выше, чем в среднем по богатым странам (средний показатель по ОЭСР составляет 8,8%, 2017 г.), хотя аналогичен Германии (10,6%) и Канаде (10%), но намного меньше, чем в США (17,1%, 2018). Примерно 77% расходов на здравоохранение покрываются учреждениями, финансируемыми государством.
Большинство врачей общей практики занимаются частной практикой, но получают доход из фондов государственного страхования. Эти фонды, в отличие от своих немецких коллег, никогда не получали ответственности за самоуправление. Вместо этого правительство взяло на себя ответственность за финансовое и операционное управление медицинским страхованием (установив уровни страховых взносов, связанных с доходом, и определив цены на товары и услуги, которые возвращаются).[1] Французское правительство обычно возвращает пациентам 70% от большинства расходы на здравоохранение, а также 100% при дорогостоящих или длительных недугах. Дополнительное страхование можно приобрести у частных страховых компаний, большинство из которых являются некоммерческими, взаимные страховщики. До 2000 года охват был ограничен теми, кто вносил вклад в социальное обеспечение (как правило, работники или пенсионеры), за исключением некоторых бедных слоев населения; правительство Лионель Жоспен поставить на место всеобщий охват услугами здравоохранения и распространил покрытие на всех законно проживающих во Франции. Лишь около 3,7% расходов на лечение в больнице возмещается за счет частного страхования, но гораздо более высокая доля в стоимости очков и протезов (21,9%), лекарств (18,6%) и стоматологической помощи (35,9%) (данные за 2000 год). . Существуют государственные больницы, некоммерческие независимые больницы (которые связаны с государственной системой), а также частные коммерческие больницы.
История
Франция 1871–1914 гг. в развитии государства всеобщего благосостояния, включая общественное здравоохранение, далеко позади Бисмарковской Германии, а также Великобритании. Туберкулез был самой страшной болезнью того времени, особенно поражающей молодых людей в возрасте от 20 до 20 лет. Германия приняла решительные меры общественной гигиены и государственных санаториев, но Франция позволила частным врачам заниматься этой проблемой, что привело к гораздо более высокому уровню смертности.[3] Французская медицинская профессия ревностно охраняла свои прерогативы, а активисты общественного здравоохранения не были так хорошо организованы и влиятельны, как в Германии, Великобритании или США.[4][5] Например, велась долгая битва за закон об общественном здравоохранении, которая началась в 1880-х годах как кампания по реорганизации национальных служб здравоохранения, требованию регистрации инфекционных заболеваний, введению карантина и улучшению несовершенного законодательства о здоровье и жилищном строительстве. 1850 г. Однако реформаторы встретили сопротивление бюрократов, политиков и врачей. Поскольку это было настолько опасно для стольких интересов, предложение обсуждалось и откладывалось на 20 лет, прежде чем оно стало законом в 1902 году. Наконец, успех пришел, когда правительство осознало, что заразные болезни влияют на национальную безопасность, ослабляя призывников и сдерживая рост населения. рейтинг значительно ниже Германии.[6]
С 1945 г.
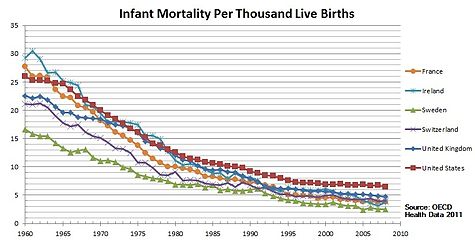
Нынешняя система претерпела несколько изменений с момента ее основания в 1945 году, хотя основа системы остается запланированной и эксплуатируемой государством.[7]
Жан де Кервасду, экономист в области здравоохранения, считает, что французская медицина отличается высоким качеством и является «единственной надежной альтернативой американизации мировой медицины». По словам Кервасду, французские хирурги, клиницисты, психиатры и ее система неотложной помощи (SAMU) являются примером для всего мира. Однако, несмотря на это, Кервасду критикует тот факт, что больницы должны соответствовать 43 регулирующим органам, а также бюрократию, присущую системе. Кервасду считает, что государство слишком много вмешивается в регулирование повседневной работы французских больниц.
Кроме того, в Японии, Швеции и Нидерландах есть системы здравоохранения, сравнимые с производительностью во Франции, но тратят не более 8% своего ВВП (против расходов Франции более 10% ВВП).
По мнению различных экспертов,[ВОЗ? ] Испорченное состояние финансов французской системы социального обеспечения вызывает рост расходов на здравоохранение во Франции. Чтобы контролировать расходы, эти специалисты[ВОЗ? ] рекомендовать реорганизацию доступа к поставщикам медицинских услуг, пересмотр соответствующих законов, возвращение CNAMTS (французское сокращение: Caisse Nationale d'Assurance Maladie des Travailleurs Salari или Французский национальный фонд медицинского страхования для наемных работников) продолжения разработки лекарств и демократизация бюджетного арбитража для противодействия давлению со стороны фармацевтическая индустрия.
Система здравоохранения

Все население должно платить обязательное медицинское страхование. Страховщики - это некоммерческие агентства, которые ежегодно участвуют в переговорах с государством относительно общего финансирования здравоохранения во Франции. Есть три основных фонда, самый крупный из которых охватывает 84% населения, а два других - еще 12%. Премия автоматически вычитается из заработной платы всех сотрудников. Закон о финансировании социального обеспечения 2001 года установил ставки медицинского страхования, покрывающие установленный законом план медицинского обслуживания, в размере 5,25% на заработанный доход, капитал и выигрыши от азартных игр и 3,95% на пособия (пенсии и пособия).[8]
После оплаты гонорара врача или стоматолога возмещается его часть. Обычно это 70%, но может быть и 100% (для некоторых длительных медицинских проблем, таких как рак, диабет, сердечно-сосудистые заболевания). Остаток представляет собой сооплату, выплачиваемую пациентом, но ее также можно вернуть, если пациент подпишется на дополнительный полис медицинского страхования (более 99% населения, поскольку каждый работник имеет право, согласно закону, на доступ к субсидируемой компании. строить планы). Большинство из них находятся в ведении некоммерческих групп, называемых mutuelles.
Согласно последним правилам (процедура согласованных консультаций, на французском: "Parcours de Soins Coordonné"), врачи общей практики ("médecin généraliste" или же "доктор"), как ожидается, будут действовать как" смотрители ", которые при необходимости направляют пациентов к специалисту или в больницу. Референтный врач может свободно выбирать, который не ограничивается только терапевтом и может быть специалистом или врачом. в государственной или частной больнице. Цель состоит в том, чтобы ограничить количество консультаций по поводу одного и того же заболевания.[9] Стимул финансовый, так как расходы возмещаются по гораздо более низким ставкам для пациентов, которые обращаются напрямую к другому врачу (за исключением стоматологов, офтальмологов, гинекологов и психиатров); В экстренных случаях не требуется консультация врача-справочника, который будет проинформирован позже. Большинство поставщиков медицинских услуг принимают "Carte Vitale ", смарт-карта с информацией о пациенте. Когда пациент платит врачу или лаборатории напрямую, врач / лаборатория просматривает Carte Vitale, чтобы отправить информацию о лечении и оплате в систему социального обеспечения, и возмещение обычно поступает в банк пациента. счет за пять дней. Информация также может быть передана поставщиком дополнительной страховой компании, которая аналогичным образом возмещает свою долю. В аптеках пациент обычно не вносит аванс; это аптека получает компенсацию от национального и дополнительное страхование. Пациенты также не видят большую часть больничных платежей. Проблема состоит в том, что большинство специалистов и некоторые стационарные врачи не соблюдают официальную структуру оплаты. Пациенты оплачивают дополнительные расходы из своего кармана, хотя некоторые дополнительные полисы покрывают ограниченная дополнительная плата.
Около 62% больничных коек во Франции предоставляется государственными больницами, около 14% - частными некоммерческими организациями и 24% - коммерческими компаниями.[10]
Министр здравоохранения и солидарности позиция кабинета в правительство Франции. Портфель здравоохранения включает в себя государственные услуги и часть социального страхования по страхованию здоровья. Поскольку министерские департаменты не являются фиксированными и зависят от выбора премьер-министра, у министра иногда есть другие портфели, такие как работа, пенсии, семья, пожилые люди, инвалиды и права женщин. В этом случае им помогают младшие министры, которые сосредотачиваются на определенных частях портфеля.
Системой управляет Caisse Nationale de l'Assurance Maladie.
Сборы и компенсации
Глобальная система (система социального обеспечения) покроет 70% глобальных затрат, если у вас нет длительной медицинской проблемы (ALD), такой как рак или диабет, когда все расходы покрываются (100%). В регионе Эльзас-Мозель, из-за его особой истории, когда он принадлежал Франции и Германии, система социального обеспечения покрывает 90% мировых затрат. Люди могут подписаться на «mutuelle» (некоммерческое страхование) или частное коммерческое страхование для дополнительной защиты. Все сотрудники имеют доступ к конкретному плану, по которому их компания должна оплатить не менее 50% стоимости.
Цены варьируются от 10 евро в месяц (полное базовое покрытие; т. Е. Остаток официальных сборов и лекарств) до 100 евро в месяц (роскошное покрытие, включая одноместную палату в больнице, няни для детей, если они должны оставаться дома, горничные. дома при необходимости ...).
В крупных городах, таких как Париж, врачи (особенно специалисты) берут значительно больше за консультации (т.е. 70-80 евро вместо 25 евро), поскольку они не соблюдают плату, установленную Assurance Maladie, пациентам возмещается 70% официальный сбор, при этом mutuelle покрывает оставшуюся до 100% официальной пошлины. Например, офтальмологу в Париже, если пациент заплатит 80 евро, ему будет возмещено 15,9 евро от Assurance Maladie, а часть оставшейся суммы (до предела) - от mutuelle.
| действовать | Платеж | % возмещено | Плата за пациента до совместного страхования | Плата за пациента в долларах США (2016 г.) до совместного страхования |
|---|---|---|---|---|
| Консультация специалиста | 23 € | 70% | 6.60 € | $7.30 |
| Консультация специалиста | 25 € | 70% | 7.50 € | $8.20 |
| Консультация психиатра | 37 € | 70% | 11.10 € | $12.16 |
| Консультация кардиолога | 49 € | 70% | 14.17 € | $15.52 |
| Заполнение полости | 19.28–48.20 € | 70% | 5.78–14.46 € | $6.33–15.84 |
| Корневой канал | 93.99 € | 70% | 28.20 € | $30.89 |
| Чистка зубов | 28.92 €* | 70% | 8.68 € | $9.51 |
| Рецептурная медицина и | Переменная | 15–100%, обычно 65% | Переменная | Переменная |
| 30 Ибупрофен 200 мг | €1.34 | 65% | €0.87 | $0.96 |
- Стоматологи решат эту проблему, запланировав или взимая плату за две чистки верхней и нижней челюсти.
& С пациентов теперь взимается сбор за упаковку лекарств в качестве франшизы. Плата варьируется в зависимости от количества таблеток в коробке (продолжительности курса лечения) и не подлежит возмещению какой-либо страховкой, но максимальная плата составляет 50 евро в год. Также недавно была введена плата за отпуск, которая сопровождалась компенсирующим снижением цен на лекарства. Это возмещается за счет дополнительной страховки, как и новые сборы в размере около 0,50–1,00 евро, когда рецепты предназначены для маленьких детей или пожилых людей, на том основании, что фармацевт должен найти время, чтобы дать объяснения таким пациентам.
Médecin généraliste, medecin traitant
В médecin généraliste врач, ответственный за длительный уход за пациентом. Это подразумевает профилактику, образование, лечение заболеваний и травмы которые не требуют специалиста. Они также ежедневно наблюдают за тяжелыми заболеваниями (между острыми кризами, которые могут потребовать помощи специалиста). С 2006 года каждый пациент должен объявить в фонде здравоохранения одного врача-терапевта в качестве "медикамента" (лечащего врача), с которым необходимо проконсультироваться, прежде чем его в конечном итоге направят к любому специалисту (кроме гинекологов, психиатров, офтамологов и стоматологов). Эта политика была применена для очистки чрезмерных консультаций специалистов по не серьезным причинам.
Они обследуют эпидемии, выполнять юридическую роль (консультация по поводу травм, которые могут принести компенсацию, справки о занятиях спортом, свидетельства о смерти, справки о госпитализации без согласия в случае психической недееспособности) и роль в неотложная помощь (их можно назвать САМУ, то скорая медицинская помощь ). Они часто идут к пациенту домой, если пациент не может прийти в консультационный кабинет (особенно в случае с детьми или пожилыми людьми), и они также должны выполнять дежурство ночью и в выходные дни.
Медицинская страховка
Поскольку модель финансирования во французской системе здравоохранения основана на социальное страхование модель, взносы в программу зависят от дохода. До реформы системы в 1998 году взносы составляли 12,8% от валового дохода, взимавшиеся с работодателя, и 6,8% - непосредственно с работника. Реформы 1998 г. расширили систему таким образом, что более богатые с доходом от капитала (а не только с доходом от работы) также должны были вносить свой вклад; с тех пор показатель с 6,8% упал до 0,75% от трудового дохода. Вместо этого был введен более широкий сбор, основанный на общем доходе, налоги на азартные игры теперь перенаправляются на здравоохранение, и получатели социальных пособий также должны вносить свой вклад.[11] Поскольку страхование является обязательным, система эффективно финансируется за счет общего налогообложения, а не традиционного страхования (как, например, страхование автомобилей или жилья, где уровень риска определяет размер страховых взносов).
Основателей французской системы социального обеспечения во многом вдохновили Отчет Бевериджа в Соединенном Королевстве и нацелена на создание единой системы, гарантирующей единые права для всех. Однако было много возражений со стороны определенных социально-профессиональных групп, которые уже воспользовались предыдущим страхованием с более благоприятными условиями. Этим людям было разрешено сохранить свои собственные системы. Сегодня 95% населения охвачено тремя основными программами: одна для работников торговли и промышленности и их семей, другая для сельскохозяйственных рабочих и, наконец, национальный фонд страхования для самозанятых несельскохозяйственных рабочих.[11]
Все работающие люди обязаны вносить часть своего дохода в фонд медицинского страхования, который объединяет риск заболевания и который возмещает медицинские расходы по разным ставкам. Право на пособие имеют дети и супруги застрахованных лиц. Каждый фонд вправе распоряжаться своим собственным бюджетом и возмещать медицинские расходы по ставке, которую он считает подходящей.
В этой системе у правительства есть две обязанности:
- Во-первых, это ответственность правительства, которая устанавливает ставку, по которой должны согласовываться медицинские расходы, и делает это двумя способами. Министерство здравоохранения напрямую ведет переговоры о ценах на лекарства с производителями, исходя из средней цены продажи, наблюдаемой в соседних странах. Совет врачей и экспертов решает, дает ли лекарство достаточно ценную медицинскую выгоду, которая должна быть возмещена (обратите внимание, что возмещается большинство лекарств, включая гомеопатию). Параллельно государство устанавливает ставку возмещения медицинских услуг. Врачи выбирают сектор 1 и соблюдают оговоренные гонорары, сектор 2 и им разрешается взимать более высокую плату в разумных пределах («тактично») или сектор 3 и не имеют ограничений по оплате (очень небольшой процент врачей и их пациенты получили меньшую компенсацию). Система социального обеспечения возмещает только по заранее установленной ставке. Эти тарифы устанавливаются ежегодно путем переговоров с представительствами врачей.
- Вторая обязанность правительства - надзор за фондами медицинского страхования, чтобы гарантировать, что они правильно распоряжаются получаемыми суммами, а также надзор за сетью государственных больниц.
Сегодня эта система более-менее исправна. Все граждане и законные иностранные резиденты Франции охвачены одной из этих обязательных программ, которые по-прежнему финансируются за счет участия работников. Однако с 1945 года был внесен ряд серьезных изменений. Во-первых, различные фонды здравоохранения (их пять: общие, независимые, сельскохозяйственные, студенческие, государственные служащие) теперь все возмещают расходы по одинаковой ставке. Во-вторых, с 2000 года правительство теперь оказывает медицинскую помощь тем, на кого не распространяется обязательный режим (тем, кто никогда не работал и не является студентом, то есть очень богатым или очень бедным). Этот режим, в отличие от режимов, финансируемых работниками, финансируется за счет общего налогообложения и возмещает расходы по более высокой ставке, чем система, основанная на профессиях, для тех, кто не может позволить себе компенсировать разницу.
Наконец, чтобы противостоять росту расходов на здравоохранение, правительство установило два плана (в 2004 и 2006 годах), которые требуют от большинства людей указывать направившего врача, чтобы получить полную компенсацию за посещения специалиста, и которые установили обязательный совместный план. оплата 1 евро (около 1,35 доллара США) за посещение врача (ограничено 50 евро в год), 0,50 евро (около 0,77 доллара США) за каждое прописанное лекарство (также ограничено 50 евро в год) и сбор в размере 16–18 евро (20 долларов США). –25) в день на пребывание в больнице (считается «гостиничной» частью пребывания в больнице; то есть сумма, которую люди в любом случае готовы платить за еду и т. Д.), И на дорогостоящие процедуры. Такое заявление не требуется для детей младше 16 лет (поскольку они уже пользуются другой программой защиты), для иностранцев, не проживающих во Франции (которые будут получать пособия в зависимости от существующих международных соглашений между их собственной национальной программой здравоохранения и Французской социальной защитой). ), или тех, кто пользуется услугами системы здравоохранения заморских территорий Франции, и для тех, кто пользуется минимальной медицинской помощью.
Важным элементом французской системы страхования является солидарность: чем больше заболевает человек, тем меньше он платит. Это означает, что людям с серьезными или хроническими заболеваниями (с жизненно важными рисками, такими как рак, СПИД или тяжелое психическое заболевание, когда человек становится очень зависимым от его медицинской помощи и защиты) система страхования возмещает им 100% расходов и отказывается от них. их сооплаты.
Наконец, для сборов, которые не покрывает обязательная система, существует широкий спектр частных дополнительных планов страхования. Рынок этих программ очень конкурентный. Такое страхование часто субсидируется работодателем, а это означает, что взносы обычно невысоки. 85% французов пользуются дополнительной частной медицинской страховкой.[12][13]
Качественный
Государственный орган, ANAES, Agence Nationale d'Accréditation et d'Evaluation en Santé (Национальное агентство аккредитации и оценки здравоохранения) отвечал за выпуск рекомендаций и практических руководств. Существуют рекомендации по клинической практике (RPC), относящиеся к диагностике, лечению и наблюдению за определенными состояниями, а в некоторых случаях - к оценке механизмов компенсации. ANAES также опубликовал практические рекомендации, которые представляют собой рекомендации по передовой практике, которым врачи обязаны следовать в соответствии с условиями соглашений, подписанных между их профессиональными представителями и фондами медицинского страхования. Есть также рекомендации относительно рецептов на лекарства и, в меньшей степени, рецепта или проведения медицинского обследования. По закону врачи должны поддерживать свои профессиональные знания, получая непрерывное профессиональное образование. ANAES был объединен с другими комиссиями в Высшем управлении здравоохранения 13 августа 2004 г.
Неотложная медицинская помощь

Амбулаторная помощь включает помощь терапевтов, которые в основном работают не по найму и в основном работают в одиночку, хотя около трети всех терапевтов работают в группах. Врачи общей практики не выполняют функции привратника во французской системе здравоохранения, и люди могут посещать любого зарегистрированного практикующего врача по выбору, включая специалистов. Таким образом, амбулаторная помощь может оказываться во многих условиях.
Расходы

Французская система здравоохранения была названный посредством Всемирная организация здоровья в 2008 году как самая эффективная система в мире с точки зрения наличия и организации поставщиков медицинских услуг.[14] Это всеобщее здравоохранение система. Он сочетает в себе государственные и частные услуги, относительно высокие расходы, высокие показатели успешности лечения пациентов и низкие показатели смертности.[15] и высокая степень удовлетворенности потребителей.[16] Его цель - объединить низкую стоимость с гибкостью выбора пациентов, а также автономией врачей.[17] Хотя охвачено 99,9% населения Франции, рост стоимости системы вызывает беспокойство.[18][19] как и отсутствие аварийной службы в некоторых районах.[20] В 2004 году система претерпела ряд реформ, включая введение Carte Vitale интеллектуальная карточка система, улучшенное лечение пациентов с редкими заболеваниями и усилия, направленные на сокращение медицинское мошенничество. Хотя во Франции существует частное медицинское обслуживание, 75% врачей, участвующих в национальной программе, оказывают пациенту медицинскую помощь бесплатно, при этом расходы возмещаются из государственных средств.[21][22] Как и большинство стран, Франция сталкивается с проблемами роста стоимости рецептурных лекарств, роста безработицы и значительного старения населения.[23]
Расходы, связанные с системой здравоохранения во Франции, составили 10,5% ВВП страны и 15,4% ее государственных расходов. В 2004 году 78,4% этих расходов было оплачено государством.[24] К 2015 году стоимость выросла до 11,5% ВВП - третьего по величине в Европе.[25]
В выборке из 13 развитых стран Франция была первой среди населения, взвешенного по использованию лекарств в 14 классах как в 2009, так и в 2013 году. Изученные препараты были отобраны на основании того, что леченные состояния имели высокую частоту, распространенность и / или смертность, вызывали значительные долгосрочная заболеваемость и высокий уровень расходов, а за последние 10 лет были сделаны значительные изменения в профилактике или лечении. Исследование отметило значительные трудности при трансграничном сравнении использования лекарств.[26]
Больницы
Около 62 процентов пропускной способности французских больниц покрывается за счет государственных больниц. Оставшаяся мощность распределяется поровну (18% каждая) между больницами некоммерческого сектора (которые связаны с государственным сектором и которые, как правило, принадлежат фондам, религиозным организациям или ассоциациям взаимного страхования) и коммерческим учреждениям.[11]
Врачи
Хотя французские врачи зарабатывают только около 60% от того, что зарабатывают американские врачи, их расходы сокращаются, поскольку они не платят за обучение в медицинской школе (годовая стоимость варьируется от 200 до 500 евро, но студенты получают зарплату во время стажировки в больницах) и страховку от халатности. дешевле по сравнению с Соединенными Штатами (поскольку все врачи подписываются на один и тот же фонд).[27] Низкий уровень страхования от врачебной халатности также может быть побочным продуктом прошлых судебных разбирательств, часто в пользу практикующих врачей. Это начало меняться в связи с введением в действие Закона о правах пациентов 2002 года.[28] Французская система национального страхования также оплачивает часть налогов на социальное обеспечение, причитающихся с врачей, которые соглашаются взимать утвержденные правительством сборы.[29] Число французских врачей в последнее время сократилось. Причины этого могут заключаться в том, что они предпочитают специализироваться и получать работу в больницах, а не открывать врачи общей практики. Рабочая нагрузка врачей общей практики требует больше времени и ответственности, чем рабочих мест и врачей-поставщиков.[30]
Общественное мнение
Историк Данниэль Хоран утверждает, что, хотя многие в США высмеивают французскую систему как "социализированная медицина ", французы не считают свою смешанную государственную и частную систему" социализированной ", а население склонно свысока смотреть на социализированную медицину в британском и канадском стилях.[17]
Согласно Индекс потребителей здоровья в евро Французская система здравоохранения имеет тенденцию «лечить множество состояний и давать пациентам много лекарств».[31]
Время ожидания и доступ
Сицилиани и Херст провели серьезное сравнение стран, сообщающих о долгом ожидании медицинской помощи, и стран, которые этого не сделали. При сравнении финансирования здравоохранения, учреждений и уровня ресурсов между странами, предотвращение длинных очередей во Франции объяснялось большим количеством врачей и больничных коек в сочетании с платным финансированием врачей и частных больниц.
Во Франции многие специалисты лечат пациентов вне больниц; эти амбулаторные специалисты получают оплату за услуги. В 2003 г. частные больницы также получали оплату по суточным ставкам и плате за услуги и обеспечивали большую часть операций в целом. Плата за услуги, а не ограниченный бюджет, с доступом для пациентов с государственным медицинским страхованием, помогли предотвратить долгое ожидание операции (Siciliani and Hurst, 2003, стр. 69–70).[32] Теперь государственные, частные некоммерческие больницы и коммерческие больницы оплачиваются системой DRG.[нужна цитата ]
Однако утверждения о том, что во Франции вообще нет очередей, не соответствуют действительности. Очевидно, долгое ожидание остается необычным. Однако появилось некоторое умеренное ожидание. Относительно маловероятно, что французские пациенты отказались от лечения из-за ожидания (Eurostat, 2012).[33] Однако есть время ожидания для некоторых процедур, таких как МРТ сканирование, возможно, связанное с небольшим количеством сканеров и в определенных областях для определенных специальностей, таких как офтальмология, частично связанное с неравномерным распределением врачей (Chevreul et al., 2015, p. 182).[34]
Исследование политики здравоохранения, проведенное Фондом Содружества в 2010 году в 11 странах, показало, что относительно высокий процент французских пациентов сообщили, что они ждали более четырех недель, чтобы увидеть свое последнее посещение специалиста во Франции (больше, чем в Новой Зеландии, Великобритании и Австралии). Этот процент оставался относительно постоянным с течением времени, показывая, что очереди на прием и плановые операции во Франции - явление не новое. Пятьдесят три процента назначений на прием к специалистам заняли менее одного месяца (относительно мало), а 28% - более двух месяцев. Однако, хотя умеренное ожидание плановой операции было обычным явлением (только 46% заявили, что ждали менее одного месяца), процент ожидающих более четырех месяцев был лишь 7%, что мало и аналогично США, Швейцарии и Нидерландам.[35] Таким образом, похоже, что очень долгие ожидания (как в Национальной службе здравоохранения Великобритании в 1990-х годах) все еще редки.
Это исследование имеет ограничения. Число опрошенных людей, возможно, не было полностью репрезентативным, хотя цифры со временем оставались схожими. В исследовании также не указывается процент от общего числа посещений, которые длились так долго (были ли встречи пациента после первоначального приема более своевременными или нет), хотя последний визит предположительно будет отражать как первоначальные, так и последующие посещения) или общее количество посещений. встречи доступны. Ожидания были сообщены самими собой, а не собраны из статистики; это также может привести к тому, что данные не будут полностью репрезентативными.[35]
Что касается медицинского обслуживания, то во Франции на душу населения гораздо больше врачей, чем в Великобритании, Австралии, Новой Зеландии и США.[32] Это говорит о том, что, хотя французские пациенты в некоторых случаях имеют такое же время ожидания, что и в первых трех странах, количество пациентов, получающих приемы и лечение, значительно выше, чем в Великобритании, Австралии и Новой Зеландии (чьи глобальные бюджеты больниц также вероятно ограничил поставку на более низких уровнях). Также важно, что в то время как американские, швейцарские и немецкие пациенты обычно сообщали о коротком ожидании, значительное меньшинство американских пациентов сообщали о том, что они ждали более 4 недель для приема к специалисту (около 20%) и более 1 месяца для плановой операции (30%). ).[35]
Смотрите также
- Скорая помощь во Франции - САМУ (Service d'Aide Médicale Urgente)
- Полевые госпитали (Франция)
- Французский белый план
- Здравоохранение по сравнению - Табличные сравнения с США, Канадой и другими странами, не показанными выше.
- Список больниц во Франции
- Министр здравоохранения (Франция)
- Социальное обеспечение во Франции
- Хронология здравоохранения во Франции
Рекомендации
- ^ а б «Всемирная организация здравоохранения оценивает мировые системы здравоохранения». Who.int. 8 декабря 2010 г.. Получено 6 января 2012.
- ^ «Расходы на здравоохранение ОЭСР». ОЭСР. Получено 26 октября 2019.
- ^ Аллан Митчелл, Разделенный путь: влияние Германии на социальные реформы во Франции после 1870 г. (1991) стр 252–75 выдержка
- ^ Марта Л. Хилдрет, Врачи, бюрократы и общественное здравоохранение во Франции, 1888–1902 гг. (1987)
- ^ Алиса Клаус, Каждый ребенок - лев: истоки политики в области охраны здоровья матери и ребенка в США и Франции, 1890–1920 гг. (1993).
- ^ Анн-Луиза Шапиро, «Частные права, общественные интересы и профессиональная юрисдикция: французский закон о здравоохранении 1902 года». Вестник истории медицины 54.1 (1980): 4+
- ^ "Медицинские новости сегодня". Медицинские новости сегодня. Получено 6 января 2012.
- ^ "France-prel.indd" (PDF). Получено 6 января 2012.
- ^ (На французском) Как выбрать и указать лечащего врача во Франции, чтобы получить максимальную медицинскую помощь, Ameli.fr (официальный сайт Assurance Maladie)
- ^ "Nombre de lits installés par type d'établissement en Полная госпитализация". Французская федерация больниц.
- ^ а б c Сандье С., Париж V, Полтон Д. (2004). «Системы здравоохранения в переходный период: Франция» (PDF). Европейское региональное бюро Всемирной организации здравоохранения от имени Европейской обсерватории по системам и политике здравоохранения.CS1 maint: несколько имен: список авторов (связь)
- ^ "Болезнь уверенности". Ameli.fr. Получено 6 января 2012.
- ^ Джон С. Эмблер, "Французское государство всеобщего благосостояния: выживание социальных и идеологических изменений", New York University Press, 30 сентября 1993 г., ISBN 978-0-8147-0626-8
- ^ Клайн, Мэри (15 апреля 2008 г.). "ABC News". Abcnews.go.com. Получено 6 января 2012.
- ^ "Salon.com". Open.salon.com. 18 июня 2009 г. Архивировано с оригинал 5 октября 2011 г.. Получено 6 января 2012.
- ^ Родвин, В. Г. (10 сентября 2002 г.). "NIH и Американский журнал общественного здравоохранения". Американский журнал общественного здравоохранения. 93 (1): 31–37. Дои:10.2105 / ajph.93.1.31. ЧВК 1447687. PMID 12511380.
- ^ а б «Уроки здравоохранения из Франции». энергетический ядерный реактор. Получено 6 января 2012.
- ^ Готье, Давид (7 августа 2009 г.). "Уолл Стрит Джорнэл". Журнал "Уолл Стрит. Получено 6 января 2012.
- ^ "Краткий исторический блог". Abriefhistory.org. 8 августа 2009 г.. Получено 6 января 2012.
- ^ "Интернет-журнал Paris Voice". Parisvoice.com. Получено 6 января 2012.
- ^ «Посольство Франции в США». Ambafrance-us.org. Получено 6 января 2012.
- ^ Иглесиас, Мэтью (13 июля 2009 г.). "Статья Мэтью Иглесиаса". Yglesias.thinkprogress.org. Архивировано из оригинал 15 июля 2009 г.. Получено 6 января 2012.
- ^ Барабан, Кевин (6 августа 2009 г.). "Журнал" Мать Джонс ". M.motherjones.com. Получено 6 января 2012.
- ^ Арман А. Лефемин, доктор медицины (2012). «Медицинское обслуживание США и мира».
- ^ Баллас, Димитрис; Дорлинг, Дэнни; Хенниг, Бенджамин (2017). Человеческий атлас Европы. Бристоль: Policy Press. п. 79. ISBN 9781447313540.
- ^ Управление экономики здравоохранения. «Международное сравнение использования лекарственных средств: количественный анализ» (PDF). Ассоциация британской фармацевтической промышленности. Архивировано из оригинал (PDF) 11 октября 2017 г.. Получено 2 июля 2015.
- ^ Пол В. Даттон. «ЗДРАВООХРАНЕНИЕ ВО ФРАНЦИИ И СОЕДИНЕННЫХ ШТАТАХ: УЧИТЕСЬ У ДРУГА» (PDF). Архивировано из оригинал (PDF) 17 декабря 2015 г.
- ^ «Французские законы о врачебной халатности - претензии и SOL». Центр медицинской халатности. Получено 17 октября 2018.
- ^ "Accueil". www.urssaf.fr.
- ^ «Число врачей во Франции уменьшается». Связь. Получено 17 октября 2018.
- ^ «Результаты EHCI 2015» (PDF). Электростанция для потребителей здравоохранения. 26 января 2016 г. Архивировано с оригинал (PDF) 6 июня 2017 г.. Получено 27 января 2016.
- ^ а б Сицилиани, Л., и Херст, Дж. (2003). Объяснение различий в сроках ожидания для плановой хирургии в странах ОЭСР. https://search.oecd.org/els/health-systems/17256025.pdf: Организация сотрудничества и экономического развития Организация экономического сотрудничества и развития. С. 69–70.CS1 maint: location (связь)
- ^ Евростат. (2012). Статистика Европейского Союза по доходам и условиям жизни (EU-SILC). Люксембург: Европейская комиссия. Получено с http://www.eui.eu/Research/Library/ResearchGuides/Economics/Statistics/DataPortal/EU-SILC.aspx.
- ^ Шеврёль К., Берг Бригам К., Дюран-Залески И., Эрнандес-Кеведо К. (2015). Франция: Обзор системы здравоохранения. Системы здравоохранения в переходный период, 2015; 17(3), 1–218. Получено с http://www.euro.who.int/__data/assets/pdf_file/0011/297938/France-HiT.pdf?ua=1
- ^ а б c Фонд Содружества. (2010). Обзор политики в области здравоохранения, проведенный Фондом Содружества за 2010 г. в 11 странах. Нью-Йорк, штат Нью-Йорк: Автор. Извлекаются из http://www.commonwealthfund.org/~/media/files/publications/chartbook/2010/pdf_2010_ihp_survey_chartpack_full_12022010.pdf
внешняя ссылка
 СМИ, связанные с Здравоохранение во Франции в Wikimedia Commons
СМИ, связанные с Здравоохранение во Франции в Wikimedia Commons- «Как французское здравоохранение сравнивается с системой США». CNBC. 18 мая 2019.
- Почему несвоевременные меры предосторожности при появлении симптомов опасны

